Точно не установлено, какое количество спирта способно разрушить ткани печени. Считается, что критичной является доза в 40—80 г чистого этанола для мужчин и около 20 г для женщин в течение 10—12 лет.
Среди факторов, которые способствуют развитию алкогольного поражения печени можно выделить несколько основных:
- систематическое употребление алкогольных напитков в большой дозировке на протяжении длительного периода времени;
- женский пол (женщины менее устойчивы к пагубному влиянию этанола, в то время как повреждения печени у мужчин может и не проявляться);
- генетическая особенность, из-за которой ферменты, разрушающие алкоголь, менее активны;
- заболевания печени на момент приема алкоголя либо в анамнезе;
- нарушения обмена веществ.
Алкогольная болезнь печени распространена повсеместно, вне зависимости от уровня развитости государства. На территории России зарегистрировано более 10 млн. больных. Ежегодно алкоголизм приводит к летальному исходу более чем у 10 тысяч человек.
У женщин есть физиологическая особенность, которая провоцирует развитие алкогольной болезни. В слизистой оболочке желудка у них снижено количество фермента, необходимого для переработки алкоголя. Статистика показывает, что женщины реже обращаются за врачебной помощью при алкоголизме, и у них чаще возникают рецидивы после окончания лечения. Кроме того, у женщин чаще диагностируют цирроз печени, связанный с приемом алкогольных напитков.
- Алкоголь и генетика
- Алкоголь и питание
- Причины заболевания
- Принципы терапии
- Народные средства
- Печень алкоголика — что происходит с органом пьющего человека, первые признаки заболеваний и их лечение
- Признаки цирроза печени у мужчин от алкоголя — Симптомы и методы лечения цирроза на ранних сроках, препараты
- Патогенез — что происходит в организме?
- Ацетальдегид
- Фиброз
- Иммунные патологии
- Классификация алкогольной болезни печени
- Осложнения алкогольной болезни
- Диагностика
- Лечение и препараты
- Специальная диета
- Диетотерапия
- Прогноз
- Заболеваемость в разных странах
- Причины
- Механизм развития
- Стадии болезни
- Лечение
Алкоголь и генетика

Данные о максимально допустимых дозах спирта являются усредненными и могут отличаться у разных людей более чем в 3 раза. Установлено, что на прием алкоголя влияет модель поведения и культура его употребления в семье. На генетическую предрасположенность указывает тот факт, что монозиготные близнецы чаще страдают от алкоголизма одновременно, чем дизиготные.
В метаболизме этанола участвуют 5 специфических ферментов. От их активности зависит степень его утилизации и количество ацетальдегида, который будет формироваться из неизрасходованного продукта и откладываться в организме. Именно это вещество оказывает разрушающее воздействие на гепатоциты и становится причиной развития алкогольной болезни.
Эти ферменты присутствуют у разных людей в разном количестве, что и определяет их восприимчивость к алкоголю. Так, у жителей восточных стран они малоактивны, поэтому каждый прием этанола вызывает резкое повышение уровня ацетальдегида и ухудшение самочувствия. Этим фактом можно объяснить низкую популярность алкоголя в их культуре.
Алкоголь и питание
Изменения в печени могут быть спровоцированы питанием. У многих хронических больных алкогольная болезнь была спровоцирована другими заболеваниями, связанными с недостаточным потреблением белка. В наибольшей степени это относится к неблагополучным слоям населения, образ жизни которых далек от здорового.
Необходимо отличать понятия алкоголизма и алкогольной болезни печени (АБП). Первый термин характеризует стойкую психологическую зависимость от алкоголя, второй — патологическое состояние, связанное с разрушением тканей печени. Риск нежелательных последствий увеличивает частота употребления спиртсодержащих напитков.

Вопросом, какое количество алкоголя считается безопасным и не повлияет на здоровье печени, занимаются медики разных стран. Их показатели отличаются, но все они сходятся во мнении, что наиболее опасным является не разовая доза спирта, а его продолжительное употребление. Данные для представителей мужского и женского пола отличаются.
| Безопасная доза спирта, г/сутки | Авторы исследования | |
| Для мужчин | Для женщин | |
| 38—60 | 16—38 | Специалисты Национальной медицинской академии, Франция, 1995 |
| До 24 | До 16 | Департамент Здравоохранения Великобритании, 1991
Совет по здравоохранению США, 1995 |
| 20—40 (или 140—280 г в неделю) | До 20 (или до 140 г в неделю) | Всемирная Организация Здравоохранения, Копенгаген, 1995 |
Медики провели исследования и рассчитали, какое количество спирта может вызвать изменения в тканях печени. Исходя из этих данных, можно выделить относительно безопасные, опасные и очень опасные дозы. Абсолютно безопасного количества алкоголя не существует.
| Категория дозы | Количество спирта |
| Относительно безопасная | 30 мл в сутки или 210 мл в неделю |
| Опасная | 80—160 в сутки |
| Очень опасная | Более 160 в сутки |
В таблицах указаны дозировки чистого спирта. В алкогольных напитках его концентрация отличается: 10 г этанола эквивалентны 25 г водки, 100 мл вина либо 200 г пива. На продукте должен быть указан процент спирта на этикетке, а неизвестные алкогольные напитки и коктейли лучше вообще не употреблять.
Этанол может вызывать различные нарушения в структуре печени. В зависимости от биохимических и патоморфологических изменений можно выделить несколько форм патологии:
- жировая дистрофия печени (стеатоз, жировой гепатоз) — скопление капель жира в гепатоцитах;
- гепатит — воспаление тканей в комплексе с накоплением жира;
- фиброз — аномальное разрастание плотной соединительной ткани с сохранением анатомической целостности органа;
- цирроз — постепенное разрушение работоспособных клеток с их заменой на фиброзную ткань и нарушением структуры органа;
- печеночная недостаточность (острая или хроническая) — повреждения тканей печени, что приводит к потере функции органа.
Болезнь может развиваться стадийно и начинаться с жировой дистрофии. Тем не менее, у некоторых больных диагностируют стадию цирроза без явлений воспаления (гепатита).
Изменения в печеночных тканях существенно увеличивают риск развития рака. Кроме того, патологии этого органа могут приводить к появлению кровотечений в желудочно-кишечном тракте и неправильной работе почек. Токсины, которые поступают в организм и не могут нейтрализоваться в клетках печени, откладываются в тканях головного мозга и провоцируют серьезные формы энцефалопатий.
Диагностикой алкогольной болезни занимается гастроэнтеролог. В первую очередь он должен провести опрос больного. Имеет значение продолжительность алкогольной зависимости, а также количества, в которых пациент употреблял спиртсодержащие напитки.
При подозрении на алкогольное поражение печени необходимо отобрать кровь для анализа. Здесь можно обнаружить повышение количества лейкоцитов и моноцитов, которые указывают на наличие воспалительного процесса в организме. Из-за снижении функции костного мозга при клиническом анализе крови будет выявлена тромбопения (снижение числа тромбоцитов) и повышение СОЭ (скорость оседания эритроцитов). У некоторых больных выявляют признаки анемии.
Биохимический и иммунологический анализы крови позволят более подробно оценить состояние больного:
- повышение уровня АсАТ, АлАТ — специфических печеночных ферментов;
- увеличение концентрации билирубина из-за патологий желчевыводящей системы;
- повышение уровня иммуноглобулинов, особенно иммуноглобулина А;
- может обнаруживаться нехватка железа.
На УЗИ будут видны характерные симптомы алкогольной болезни печени. Она будет увеличена в размере, а в ее паренхиме будут видны жировые отложения. Хороший результат дает доплеровское исследование сосудов. Таким образом можно обнаружить повышение давления в портальной вене. МРТ дает возможность отследить изменения в тканях печени и ее сосудах, а путем биопсии можно извлечь материал для гистологического исследования.
Сегодня в среде практикующих врачей известно выражение – алкогольная болезнь печени, под этим выражением скрываются вполне определённые структурные перерождения гепатоцитов, нарушения функционирования органа, обусловленные систематическими длительными алкогольными интоксикациями.
При этом пациенты, страдающие от такой проблемы, как алкогольная болезнь печени, могут сталкиваться с некоторыми неприятными симптомами:
- резким снижением аппетита, а как следствие заметным снижением массы тела;
- развитием тупых болей в правом боку;
- возникновением постоянной необоснованной (не связанной с отравлениями) тошнотой и рвотой;
- иными расстройствами пищеварения – диареей, запорами, появлениями изжоги, неприятного привкуса во рту и пр.;
- на запущенных стадиях, появлением желтухи и симптомов цирроза.
Терапия же такого недуга, как алкогольная болезнь печени, может предполагать проведение целого комплекса специфических мероприятий, дополняемого отказом от алкоголя и соблюдением адекватной диеты.
Следует понимать, что алкогольная болезнь печени получает возможность развиться исключительно у тех лиц, кто продолжительный период времени (больше десяти лет) злоупотребляет большими дозами алкогольсодержащих напитков.
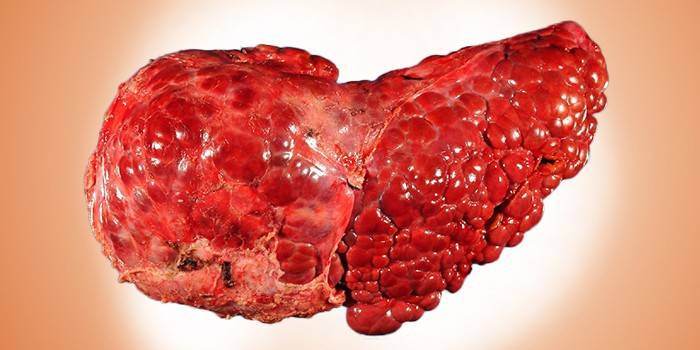
Стеатоз печени
Проявляться алкогольная болезнь печени может:
- развитием жировой дистрофии этой железы или стеатозом;
- возникновением цирроза (замещением здоровых печёночных тканей тканями соединительными или фиброзными);
- развитием алкогольного, токсического гепатита.
Кроме того, считается, что риски развития подобной патологии у мужчин вдвое выше, нежели у женщин, поскольку именно представители сильного пола значительно чаще готовы злоупотреблять алкоголем. Тем не менее, развитие недугов, попадающих под понятие алкогольное поражение печени, у женщин может происходить значительно быстрее, что обусловлено гендерными особенностями женского организма.
Среди главных факторов, способствующих развитию данной патологии принято называть:
- повышенные дозировки употребляемых спиртных напитков;
- длительность алкогольной зависимости;
- генетическую предрасположенность некоторых пациентов;
- ранее перенесённые патологии печёночных структур;
- существенные нарушения обменных процессов в организме.
Основная группа риска развития подобных патологий – это, конечно же, люди, систематически злоупотребляющие алкоголем в больших количествах.
Согласно неумолимой статистике, наибольшая вероятность «приобрести» алкогольную болезнь печени существует для 70% хронических алкоголиков, то есть для людей, употребляющих уже не менее 5 лет превышенное количество этанола (мужчины – свыше 50 мл в сутки, женщины – более 20 мл).
Причины заболевания
Недуг сопровождается появлением печеночной недостаточности и портальной гипертензии – возрастанием давления в портальной вене. К основным симптомам относят астению, истощение, диспепсические расстройства, желтушность кожного покрова.
Можно ли вылечить алкогольный цирроз печени, патогенез болезни и клинические проявления, особенности и методы лечения – подробно в статье.
Алкогольный или токсический цирроз железы – частое заболевание, встречающееся при алкоголизме. Оно сопровождается масштабным поражением печеночных тканей, которое является следствием продолжительного бесконтрольного потребления алкогольной продукции.
Гепатоциты разрушаются и гибнут, а на их месте происходит рубцевание, формируются фиброзные ткани. В основе фиброза при циррозе лежит несколько провоцирующих факторов. К ним относят продолжительные запои, генетическую предрасположенность, недостаток минералов и витаминов, неправильное питание.
Вследствие гибели гепатоцитов нарушается функциональность печени – ухудшается кроветворная, дезинтоксикационная и др. функции. Как правило, цирроз развивается на фоне злоупотребления спиртным в течение 10-ти лет. Страдает только 1/3 алкоголиков.
Этиология развития кроется в употреблении алкоголя и воздействии провоцирующих факторов, которые ускоряют процесс разрушения клеток. Сначала орган при злоупотреблении спиртными напитками успевает продуцировать ферментные вещества, которые призваны переработать этанол и продукты распада.
Однако с течением времени ресурсы железы истощаются, а стенки зарастают липидами. Это приводит к жировой инфильтрации. Далее проявляется массовая гибель гепатоцитов, новые клетки не формируются. Они замещаются соединительными структурами. По этой причине происходит дисфункция органа.
Механизм возникновения циррозного поражения простой. При переработке этанола формируются радикалы, которые пагубно влияют на печеночные клетки, провоцируют:
- Повреждение клеточных мембран.
- Разрушение печеночных клеток.
- Нарушение сосудистого строения.
- Развитие сосудистых спазмов.
- Возникновение печеночной гипоксии.
Все эти патологические процессы в железе приводят к утрате функциональности. Изменения носят необратимую природу, ведут к существенному ухудшению качества жизни, инвалидности и смерти.
Медицина разделяет заболевание на три вида. Это смешанный, крупноузловой и мелкоузловой тип. В последнем случае в печеночных тканях формируются мельчайшие узелковые новообразования (до 3 мм). При крупноузловом типе размер узелков может быть до 50 мм, причем каждый узел отличается размером.
В зависимости от функциональных нарушений выделяют такие стадии цирроза у мужчин и женщин:
- Компенсированная стадия. На этом этапе патологический процесс никак себя не проявляет, пациент может жить обычной жизнью. Печень полноценно справляется со своими задачами. Для выявления начального цирроза требуется забор биологического материала. Только так можно диагностировать нарушения.
- Стадия субкомпенсации. Характерной для этой стадии является печеночная недостаточность. Диагностика не вызывает сложностей.
- Декомпенсации. У больного диагностируют дисфункцию железы (печень просто «отказывает»). Диагностика происходит без труда.
На стадии декомпенсации медикаментозное лечение неэффективно, единственный способ спасти пациента – трансплантация органа.
Алкогольный цирроз печени имеет разные проявления, обусловленные стадией. На фоне стадии субкомпенсации недуг себя не проявляет. От начала формирования фиброза и до появления первых признаков может пройти 5 лет. Заподозрить патологию можно, если орган увеличивается в размере (диагностируют на основании результатов УЗИ).
При субкомпенсации степень фиброзных изменений критическая для сохранения функциональности органа. Когда происходит переход, состояние ухудшается, появляются первые признаки. К ним относят беспричинное похудение, ухудшение аппетита, вялость, диспепсические расстройства.

При декомпенсации постепенно угасают все печеночные функции. Проявляется полный комплекс симптомов и синдромов, которые возникают при циррозе:
- Астенический синдром. Симптомы – быстрая усталость, потеря аппетита, депрессивный синдром. С течением времени может наступить кахексия – крайняя степень истощения организма.
- Растут показатели артериального давления, проявляется тахикардия.
- Краснеют щеки, нос, стопы и ладони. В объеме увеличиваются околоушные железы.
- У мужчин возникают все симптомы чрезмерной концентрации эстрогенов в крови – отложение жира в области бедер, живота. При этом верхние и нижние конечности остаются по-прежнему худыми. Увеличиваются грудные железы, нарушается фертильность.
- Характерный признак декомпенсационной стадии – желтушность кожного покрова. На коже появляются кровоподтеки.
- Пальцы при циррозе похожи на барабанные палочки, преобразуются ногтевые пластины.
Если своевременно не начать терапию, то происходят необратимые изменения. У больного диагностируют варикозное расширение вен прямой кишки, пищевода, что чревато кровотечением. Имеются признаки портальной гипертензии. В брюшной полости накапливается жидкость (асцит). Жидкость имеет свойство воспаляться, что приводит к перитониту.
На поздних стадиях возникает энцефалопатия печеночной формы. Причина – утрата функциональности органа. Токсичные вещества скапливаются в кровеносной системе, свободно циркулируют, приводят к токсическому поражению головного мозга.
Отсутствие адекватного лечения во всех клинических картинах приводит к осложнениям. У больного развивается печеночная/почечная недостаточность, нарушается работа головного мозга, высокий риск кровотечения в ЖКТ с летальным исходом. На самой последней стадии возникает раковая опухоль – гепатоцеллюлярная карцинома.
Осложнения представляют серьезную угрозу для здоровья и жизни пациента, могут спровоцировать печеночную кому, летальный исход.
При наличии признаков цирроза печени у алкоголика требуется посещение врача. Диагностика включает в себя ряд лабораторных анализов и инструментальных методов. Лечением занимается гепатолог. Первичная консультация подразумевает опрос с целью изучения анамнеза и выявления причин болезни.
Следующий этап – осмотр кожного покрова, слизистых оболочек. Далее осуществляется пальпация печени и органов, которые располагаются по «соседству». На фоне увеличения железы врач может прощупать рубцовую ткань на пораженном органе. Также увеличивается селезенка.
Лабораторные методы диагностики – общее исследование крови, биохимия – оцениваются величины фибрина, билирубина, белковых веществ, анализ урины. Инструментальная диагностика подразумевает проведение УЗИ, МРТ, КТ, ФГДС. С их помощью визуально изучается орган, его структура, степень патологических изменений. Наиболее точный диагноз позволяет поставить биопсия печени.
Принципы терапии

Терапия алкогольной формы цирроза включает в себя полный отказ от употребления спиртной продукции, строгую диету, прием лекарственных средств.
- Препараты ориентированы на укрепление организма, снижение степени зашлакованности, купирование воспалительного процесса и понижения давления в портальной вене.
- Все перечисленные способы лечения не помогают полностью излечиться от заболевания.
- На данном этапе развития медицинской науки может помочь только трансплантация железы, однако такая манипуляция проводится редко.
В схему терапевтического курса включают медикаменты из разных фармакологических групп, направленные на восстановление организма в целом, улучшение работы печени.
Рекомендации врача могут состоять из таких лекарств:
- Глюкокортикостероидные препараты. Назначают Дексаметазон в дозировке 4 мг, вводится внутривенным способом раз в сутки. Либо принимают таблетки Метилпреднизолон – дозировка зависит от тяжести клиники, варьируется 80-100 мг в сутки. Принимают утром на пустой желудок.
- Гепатопротекторные лекарства. Рекомендуют Урсофальк в дозировке 3 таблетки 1 раз в сутки или вводят Эссенциале Форте внутривенным путем в дозе 5-20 мл 1 раз в день.
- Детоксикационное лечение включает в себя физиологический раствор с 5% глюкозой (дозировка 200 мл), раствор Рингера (200 мл).
- Энтеросорбенты. Назначают эффективный препарат Полисорб. Дозировка для взрослого человека – столовая ложка, кратность 3 раза в сутки. Принимают между приемами пищи.
- Ферментные медикаменты. Используют Креон в дозировке 25 000 ЕД (принимать во время еды), кратность 3 раза в день.
- Чтобы снизить давление в воротной вене рекомендуют Анаприлин (2 раза в сутки по несколько таблеток).
- Диуретические средства. Хорошо помогает Фуросемид – одна таблетка три раза в сутки, прием только на пустой желудок.
Дополнительно проводится заместительное лечение. Оно включает в себя препарат Стимол (по пакетику 2-3 раза в день), витамины В, альбумин (если концентрация менее 30 г/л). Еще внутривенно вводят эритроцитарную и тромбоцитарную массу.
Если у больного возникло кровотечение из вен пищеварительного тракта, то врачи устанавливают зонд – резиновую полую трубку. Она вводится в пищевод больного и нагнетается воздухом, что позволяет ей плотно прилегать к стенкам пищевода. Это помогает купировать кровотечение.
Если выявилось кровотечение из геморроидальных вен, осуществляется хирургическое вмешательство, в ходе которого иссекают узлы, ушивают вены. При асците прокалывают брюшную стенку, устанавливают троакар (через него извлекают жидкость).
Народные средства
Однако они не являются полноценной заменой медикаментозному лечению. Их цель – улучшить самочувствие больного, повысить иммунитет и барьерные функции организма. В качестве народных средств используются различные травы, в том числе и готовые сборы для печени.

Используют сок капусты и свеклы. Принимают по 120 мл два раза в сутки, прием только на голодный желудок.
Для улучшения работы печени применяют отвар репешка – 3 столовых ложки растения заливают 500 мл воды, доводят до кипения. Настаивают сутки. К отвару добавить натуральный мед. Употреблять по 80 мл 4 раза в сутки за 30 минут до приема пищи.
Сколько живут пациенты с такой формой заболевания, однозначно ответить нельзя. Прогноз обусловлен рядом факторов. К ним относят возрастную группу, образ жизни, продолжительность злоупотребления алкоголем, стадию, наличие/отсутствие осложнений, степень прогрессирования патологического процесса.
Печень алкоголика — что происходит с органом пьющего человека, первые признаки заболеваний и их лечение
Состояние органа зависит от степени его поражения этанолом и болезни, которой он подвергся. Печень и алкоголь плохо совместимы друг с другом. Даже при употреблении легких спиртных напитков разрушается небольшое количество гепатоцитов. На первой стадии болезни у алкоголика печень увеличивается, а количество вырабатываемых ферментов уменьшается. Гепатоциты перестают нормально работать, поэтому кровь не фильтруется. Она вместе со всеми вредными веществами разносится по всем органам.
При гепатите, который является вторым этапом алкогольного поражения, большая часть печени заменяется на жировую ткань. Окраска органа меняется с насыщенного темно-красного цвета на бледно-розовый и желтоватый цвета. На поверхности образуется жировая пленка. При циррозе большая часть печени заменяется рубцовой ткань. Поверхность органа становится рыхлой, при аппаратном обследовании заметны тромбы и язвы.

Алкогольная болезнь печени.
От разрушающего действия алкоголя достается всем внутренним органам, однако лишь печень алкоголика испытывает главную атаку этанола. Чем дальше, тем труднее ей приходится синтезировать обезвреживающие спирт ферменты алкогольдегидрогеназы.
В результате в печени образуется очень токсичное соединение – ацетальдегид, способный причинить серьезный, а иногда уже непоправимый, вред здоровью человека.
Регулярное распитие спиртных напитков нарушает выработку ферментов печенью, организм нуждается в их присутствии. При дальнейшем алкоголизме печень уже не может обезвреживать алкоголь, а это ведет к переполнению ее токсинами.
Формирование цирроза печени у алкоголиков является следствием истощения ее ресурсов из-за частых и продолжительных запоев. Это означает, что пьющие люди больше всех рискуют приобрести этот недуг.
Симптомы болезни печени у человека видны сразу.
Первые признаки того, что что-то не так, дают о себе знать при непрекращающихся запоях.
Самые сложные воспаления протекают при продолжительном пьянстве, которые усугубляются недостаточным рационом.
Самой распространенной формой обостряющегося запойного цирроза следует считать «желтушную». Ее признаки выражаются очень явно – это желтая кожа и глазные яблоки, температура выше нормы. Возможно, появление боли в правом подреберье, общая слабость.
При длительном воздействии этанола проявляются симптомы болезни печени у алкоголика: кожа лица выглядит желтушной в сравнении со здоровым эпителием, мышечный тонус снижается.
Остановить разрушение органа можно, отказавшись от алкоголя и соблюдая рекомендации врачей.
Признаки цирроза печени у мужчин от алкоголя — Симптомы и методы лечения цирроза на ранних сроках, препараты
- болевой синдром;
- расстройство пищеварения;
- слабость;
- резкое похудение;
- тяжесть в теле;
- увеличение ушных раковин;
- изменение размера молочных желез и яичек у мужчин.
- ожирение;
- метаболический синдром;
- перенесенные заболевания печени;
- вредные привычки (курение, злоупотребление жирной пищей и т.д.);
- расстройства эндокринной системы.
- хронические ноющие боли в правом подреберье;
- снижение аппетита, тошнота и рвота;
- желтушность кожи и видимых слизистых оболочек.
Еще один вариант развития патологии — это алкогольный гепатит, или воспаление печени. Симптомы болезни могут развиваться быстро и приводить к летальному исходу из-за общей интоксикации. Ее можно заподозрить по характерным клиническим признакам:
- у человека периодически болит печень (область под ребрами справа);
- общее ухудшение состояния, вялость, апатия;
- возможно повышение общей температуры тела;
- признаки желтухи: пожелтение слизистых оболочек и кожи.

Алкогольная болезнь печени может проявляться циррозом. Это структурное перерождение и разрушение клеток, которое влечет за собой необратимые изменения.
Цирроз печени имеет ряд специфических симптомов:
- покраснение ладоней;
- появление сосудистых звездочек на поверхности кожи;
- утолщение последних фаланг пальцев рук, или синдром барабанных палочек;
- приобретение неправильной формы ногтей;
- синдром “головы медузы”, когда вены брюшной стенки становятся заметными и выделяются на коже вокруг пупка;
- в некоторых случаях у мужчин происходит патологическое увеличение молочных желез.
Цирроз печени — это неизлечимое заболевание, которое со временем только прогрессирует. У пациентов происходит изменение формы ушной раковины, а также наблюдается контрактура Дюпюитрена. На ладони начинает разрастаться болезненный плотный узелок из соединительной ткани, который затрудняет нормальное сгибание и разгибание пальцев.

Алкоголь разрушает клетки печени, из-за чего она не может справляться с токсинами
Постоянная напряжённая работа приводит к износу печени, в результате орган начинает всё хуже справляться со своей функцией.
https://www.youtube.com/watch?v=kJCWzOiHt10
Своевременное выявление и лечение алкогольного цирроза печени может продлить жизнь, поэтому необходимо обращать внимание на появляющиеся признаки заболевания.
Цирроз печени — это последняя стадия развития алкогольной болезни печени. Происходящие в органе изменения необратимы, и вызваны массовым отмиранием функциональных клеток.
Когда гепатоциты погибают, печень старается сохранить объём, в результате появляется наиболее легко образующаяся ткань — соединительная. Эта ткань не способна выполнять никаких функций, и чем больше её образуется на месте погибших клеток, тем меньше орган способен осуществлять свою работу.
Признаков болевого синдрома практически нет: в этом органе чрезвычайно мало нервных волокон. Однако заметить, что печень больна, можно по внешним признакам человека. Также первичная диагностика базируется на изучении анамнеза и образа жизни.
- Внешние признаки цирроза печени у женщин более заметны, чем у мужчин.
- Кожа на лице приобретает нездоровый оттенок: становится желтоватой или чрезмерно бледной, синюшной, на ней появляются своеобразные сосудистые «звёздочки».
- У хронического алкоголика, особенно если у него уже начался цирроз печени, можно наблюдать чрезмерную отёчность лица и конечностей, «мешки» под глазами, характерную сетку повреждённых мелких капилляров на носу.
Внешние признаки цирроза печени у мужчин от неумеренного употребления алкоголя проявляются также в изменениях фигуры: она становится более женоподобоной. Это объясняется не только цирротическими изменениями в печени, но и гормональным дисбалансом.
- Даже при длительном злоупотреблении спиртными напитками, продолжающемся не один год, цирротическое поражение печени развивается не у всех алкоголиков.
- Цирроз печени становится результатом хронического алкоголизма примерно в 30% случаев.
- Сначала, как правило, начинается алкогольный гепатит, то есть воспалительный процесс, который в отсутствие лечения, особенно если человек продолжает пить, постепенно переходит в цирротический.
- Заболевание развивается довольно медленно, но необратимо, проходя через несколько стадий развития: компенсацию, субкомпенсацию и декомпенсацию.
Начальная стадия цирроза, как правило, протекает в отсутствие выраженных симптомов. Первые признаки алкогольного поражения печени можно заметить, однако алкоголики редко обращают внимание на состояние собственного здоровья.
Первые симптомы алкогольного цирроза печени проявляются в снижении аппетита, нарушениях работы кишечника, повышенном газообразовании.
Признаки начальной стадии заболевания обусловлены тем, что злоупотребление алкоголем приводит не только к снижению печёночной функции, но и к поражению желудочно-кишечного тракта. Часто наблюдается изжога, отрыжка воздухом, постоянная тошнота.
На ранней стадии также можно заметить изменения внешнего вида: желтушность кожи и белков глаз, краснота и отёчность верхней части тела. К тому времени, как начинает развиваться цирроз, у алкоголиков в большинстве случаев есть тяжёлые воспалительные заболевания желудка и поджелудочной железы — гастрит и панкреатит.
Также проявляются признаки астенического синдрома: постоянная вялость без адекватных причин, усталость при незначительных нагрузках, снижение работоспособности.
Когда алкогольная болезнь печени переходит в стадию субкомпенсации, симптоматика становится более выраженной.
Заболевание проявляется дискомфортом и тяжестью в правом боку, присутствием горького привкуса во рту, постоянным расстройством пищеварения. На этой стадии болезни наблюдается чрезмерная сухость кожи, склонность к частым раздражениям. Из-за нарушения аппетита происходит существенное снижение веса.
Если все проявления цирроза не толкнули алкоголика на отказ от приёма алкоголя и не заставили начать лечение, то заболевание переходит в стадию декомпенсации. На этом этапе развития болезни печень уже не может выполнять свои функции, основная масса печёночной ткани заменена грубыми соединительными волокнами.
Если до этого печень увеличивалась в размерах, то теперь она начинает уменьшаться, сморщиваться.
Диспептические и астенические симптомы становятся более интенсивными. Желтуха также становится более выраженной, так как печень больше не может участвовать в метаболизме билирубина. По этой же причине изменяются характеристики мочи и кала. Моча становится более тёмной, а кал светлеет.
Из-за того что печень не работает, поступающие токсины не расщепляются и не выводятся из организма, в результате наступает интоксикация.
Токсическое воздействие на головной мозг приводит к тому, что у больного наблюдаются периодические помрачения сознания, спутанность мыслей, депрессивное состояние. Вследствие интоксикации и нарушения функции печени изменяется цвет слизистой ротовой полости и языка. Они становятся ярко-красного или малинового цвета.
Нервная система также страдает в результате развития цирроза. Отмечаются расстройства сна, наблюдается сильный тремор конечностей. Также происходят нарушения памяти. Сердечно-сосудистая система реагирует постоянными перебоями сердечного ритма, тахикардией.
На ногтях появляются белёсые пятна. Чем больше размеры и количество этих пятен, тем более тяжело протекает цирротический процесс. Также отмечается сильное выпадение волос, появление залысин, особенно в области лобка, на ногах и подмышками. У мужчин прекращается рост волос на лице.
Одним из самых информативных и выраженных признаков цирроза является проявление на животе сетки крупных расширенных вен, называемое «головой медузы». Также наблюдается асцит — скопление жидкости в нижней части полости брюшины, из-за чего живот выглядит сильно вздувшимся.
https://www.youtube.com/watch?v=jiDkYuaFMZ8
В результате расстройства гемостатитечкой функции на коже постоянно образуются гематомы и кровоподтёки. Также отмечаются внутренние кровотечения различной степени тяжести. Недостаток печёночной функции приводит к нарушениям обменных процессов. Из-за расстройства метаболизма углеводов может начаться сахарный диабет.
Осложнения цирротического процесса, как правило, начинают интенсивно проявляться в стадии декомпенсации, однако могут возникать и раньше.
Одним из самых распространённых осложнений цирроза является гипертензия портальной или воротной вен печени. Это грозит массивными внутренними кровотечениями, образованием брюшной водянки, варикозом сосудов прямой кишки.
Одним из самых опасных последствий цирроза является развитие печеночно-клеточной недостаточности. Вследствие снижения или полного отсутствия функциональности печени развиваются такие тяжёлые состояния, как печёночная энцефалопатия и печёночная кома. Кроме того, цирротический процесс может стать причиной развития онкологии печени.
Лечение цирроза может помочь немного приостановить патологический процесс, однако происходящие изменения устранить нельзя, они необратимы.
В первую очередь необходимо полностью отказаться от употребления спиртного, так как при таком заболевании организм не способен перерабатывать этанол. Также необходима строгая диета. Только в этом случае, возможно, продолжать относительно полноценную жизнь.
Прогноз при алкогольных поражениях зависит по большей части от поведения больного: сможет ли он освободиться от своего пагубного пристрастия.
В этом случае при условии соблюдения всех рекомендаций, больные живут довольно долго. Если ж алкоголик продолжает злоупотреблять, то прогрессирующий цирроз быстро сводит его в могилу.
При развитии алкогольного цирроза печень не сможет выполнять наиболее важную работу: кроветворную, детоксикационную и белковообразующую.
В первые года клиническая картина алкогольного цирроза может не проявляться вообще. Однако в зависимости от степени разрушения гепатоцитов могут наблюдаться следующие признаки цирроза печени у алкоголиков:
- На начальных стадиях компенсаторные механизмы блокируют возникновение любой симптоматики, но в некоторых случаях могут быть увеличены размеры печени;
- На стадии субкомпенсации возникают диспепсические нарушения, а именно: ухудшение аппетита, снижение массы тела, возможно тошнота и рвота;
- При наступлении стадии декомпенсации организм истощается, и возникают первые признаки печеночной недостаточности.
- Употребление большого количества алкоголя за короткое время (известное как пьянство) может вызвать алкогольное ожирение печени и реже алкогольный гепатит.
- Питье, превышающее рекомендуемые пределы алкоголя в течение многих лет, может вызвать гепатит и цирроз печени, более серьезные типы алкогольной болезни печени.
Патогенез — что происходит в организме?
В патогенезе алкогольной болезни имеет значение хроническая алкогольная интоксикация (ХАИ). Под этим состоянием понимают систематическое потребление большего количества алкоголя, чем он утилизируется в печени. В таком случае организм ищет альтернативные пути его переработки, поэтому включаются механизмы каталазного и микросомального его превращения. В процессе этих реакций вырабатывается большое количество ацетальдегида.
Ацетальдегид
Ацетальдегид — это токсичный продукт переработки этанола. У пациентов наблюдается повышение его концентрации в крови, но только небольшой его процент покидает печень. Остальное его количество накапливается в гепатоцитах и воздействует на них несколькими способами:
- нарушает течение окислительно-восстановительных реакций в гепатоцитах;
- ускоряет реакции перекисного окисления липидов, которые ведут к разрушению печеночных клеток и их преждевременной гибели;
- препятствует нормальной работе внутриклеточных структур: митохондрий, микротрубочек и ядра.
При окислении этанола происходит повышенный синтез ферментов, участвующих в процессах жирового обмена. В результате у больного регистрируют жировую инфильтрацию печени (замена функциональных клеток — гепатоцитов на жировые) и дислипидемию (нарушение содержания жироподобных веществ в крови).

Болезнь развивается стадийно. От своевременности лечения зависит вероятность полного выздоровления пациента
В норме в печени человека существуют клетки, которые накапливают запасы витамина А. Под воздействием ацетальдегида они трансформируются, теряют витамины и начинают производить фиброзную ткань. Это разновидность соединительной ткани, которая начинает разрастаться среди гепатоцитов и вокруг мелких капилляров.
У больных наблюдается увеличение количества белка в гепатоцитах, что способствует задержке жидкости. Это явление может быть связано с тем, что ацетальдегид вступает в химические реакции с микротрубочками, от которых напрямую зависит выведение белка. Протеины накапливаются и, в свою очередь, связывают жирные кислоты, что усугубляет жировое перерождение печени.
В норме жирные кислоты поступают в печень с продуктами питания и далее выводятся из нее. При алкоголизме уровень жирных кислот заметно возрастает. Увеличение количества жира в печени может быть связано с несколькими факторами:
- повышенным употреблением их с пищей;
- интенсивным их синтезом в гепатоцитах;
- поступлением их из жировой ткани.
Причины развития жировой дистрофии индивидуальны. При однократном потреблении критической дозы алкоголя уровень жирных кислот возрастает за счет их поступления из жировой ткани. При хроническом алкоголизме происходит сбой в механизме их обмена, и они начинают синтезироваться в клетках печени в большом количестве.
При регулярном употреблении высоких доз алкоголя печеночные клетки нуждаются в большом количестве кислорода. Поскольку увеличить его поступление невозможно, гепатоциты страдают от гипоксии. Это ведет к уменьшению их работоспособности, а в дальнейшем — к гибели.
Фиброз
В некоторых случаях цирроз печени развивается из-за фиброза, минуя стадию гепатита. Механизм этого явления до конца не выяснен, но медики говорят о роли молочной кислоты в этих нарушениях. Жирозапасающие клетки Ито трансформируются в фибробласты. Также наблюдается повышенный синтез коллагена и отложение его в печени. Цирроз может также развиваться из-за гипоксии, которая приводит к разрушению гепатоцитов.
Иммунные патологии
При алкоголизме наблюдается ненормальное течение иммунных реакций. В крови у больных обнаруживают повышенную концентрацию клеток, которые вырабатываются только в ответ на воздействие чужеродных веществ. Однако эту особенность некоторые связывают с действием гепатотропных вирусов (тех, которые размножаются в тканях печени) на фоне алкогольной интоксикации.
Классификация алкогольной болезни печени
- хронический гепатит;
- алкогольный цирроз.
Начальная стадия патологии — жировая дистрофия (гепатоз, стеатоз). Характеризуется увеличением печени, скоплением жира вокруг клеток — гепатоцитов. Чаще всего заболеванию подвержены люди, склонные к ожирению. При своевременной терапии печень восстанавливается всего за несколько месяцев.
Дальнейшее употребление спиртных напитков развивает острый или хронический гепатит. Характерные признаки: уплотнение органа, быстрая потеря веса, желтуха, воспаление, отмирание здоровой ткани.
Следующий этап — фиброз, перерождение органа, при котором разрастается грубая соединительная ткань. Сопровождает почти все хронические заболевания печени.
Цирроз — завершающая стадия алкогольной патологии печени. Характеризуется гибелью клеток, замещением их узлами, рубцами, кровотечением пораженных вен. Без серьезного комплексного лечения может привести к летальному исходу.
Осложнения алкогольной болезни
Лица, страдающие от алкогольной зависимости, входят в группу риска развития рака печени. Токсические вещества, накапливающиеся в организме из-за снижения функциональной активности, откладываются во всех тканях. Часто этот процесс приводит к развитию хронического нарушения мозгового кровообращения (энцефалопатии). При отсутствии лечения у алкоголика могут проявиться следующие заболевания:
- язвенная болезнь, сопровождающаяся регулярными желудочно-кишечными кровотечениями;
- дистрофия почек;
- острая почечная недостаточность;
- усложнение течения хронических пиелонефритов и гломерулонефритов.
— Портальная гипертония и варикоз.

Портальная гипертензия является распространенным осложнением цирроза и реже алкогольного гепатита.
Портальная гипертензия возникает, когда кровяное давление в печени поднимается до потенциально серьезного уровня.
Когда печень становится очень рубцовой, кровь тяжелее проходит через нее. Это приводит к повышению артериального давления.
Крови нужно найти новый способ вернуться к сердцу, что достигается путем открытия новых кровеносных сосудов, обычно вдоль слизистой оболочки желудка, в результате возникает варикозное расширение вен.
Если артериальное давление поднимается до определенного уровня, оно может стать слишком высоким для варикозных расширенных вен, из-за чего вены кровоточат.
Это может вызвать умеренное, но длительное кровотечение, которое может привести к анемии (состояние, при котором в организме не хватает эритроцитов, несущих кислород).
Симптомы анемии включают:
- усталость;
- затрудненные дыхание (одышка);
- бледность кожи;
- аритмию.
Кроме того, кровотечение может быть быстрым и массивным, заставляя вас:
- рвать кровью;
- выделять очень темный или смолистый кал.
— Печеночная энцефалопатия.
Одной из важнейших функций печени является удаление токсинов из крови. Если печень не может этого сделать из-за гепатита или цирроза, уровень токсинов в крови увеличивается. Высокий уровень токсинов в крови из-за повреждения печени известен как печеночная энцефалопатия.
Симптомы печеночной энцефалопатии включают:
- волнение;
- путаницу;
- дезориентацию;
- ригидность мышц;
- тремор;
- трудности с речью;
- в очень серьезных случаях кому.
Печеночная энцефалопатия обычно требует госпитализации. Функционирование организма поддерживается во время приема лекарств для вывода токсинов из крови.
Диагностика
Алкогольное заболевание печени часто впервые подозревают, когда анализы на другие медицинские состояния показывают, что печень повреждена.
Например, анализы крови могут обнаружить ферменты в крови, обычно присутствующие, только если печень была повреждена.
Анализы крови также могут определить, есть ли у вас низкий уровень определенных веществ, таких как сывороточный альбумин, вырабатываемый печенью. Низкий уровень этого белка предполагает, что орган не функционирует должным образом.

Анализы крови, используемые для оценки функции органа, известны как тесты функции печени.
Если анализы или симптомы свидетельствуют о повреждении печени, лечащий врач спросит вас о вашем потреблении алкоголя.
Важно быть полностью честным о том, сколько и как часто вы пьете алкоголь.
Если вы говорите, что пьете меньше алкоголя или отрицаете, что пьете какой-либо алкоголь, вас могут направить на дополнительное ненужное обследование. Это может привести к задержке необходимого лечения.
Если симптомы или тест функции печени указывают на то, что у вас может быть алкогольный гепатит или цирроз, иногда требуется дополнительное обследование для оценки состояния печени.
Тесты включают:
- визуальные исследования, такие как УЗИ, КТ или МРТ;
- биопсия, когда в тело вводится тонкая игла (обычно между ребрами), и берется небольшой образец клеток печени и отправляется в лабораторию для исследования под микроскопом.
Заподозрить проблемы с печенью терапевт может на основании оценки внешнего вида алкоголика. Кожа у больных приобретает неестественный красноватый оттенок. У пациентов со второй стадией цирроза ясно просматривается «голова медузы» (расширение вен вокруг пупа). При лабораторном исследовании крови у 80% алкоголиков выявляют макроцитоз.
- ультразвукового исследования органов брюшной полости;
- допплерографии;
- компьютерной или магнитно-резонансной томографии;
- радионуклеинового исследования;
- биопсии печени.
Лечение и препараты
Лечить печень необходимо параллельно с избавлением от алкогольной зависимости. Главное условие эффективности терапии — полный отказ от алкоголя.
Следует обратиться за помощью к специалисту. На основании истории болезни и дополнительной диагностики врач назначит комплексное лечение.
Начальную стадию поражения органа возможно вылечить довольно быстро. При исключении из рациона спиртных напитков ожирение органа постепенно сойдет на нет. Терапия на последующих этапах состоит из предотвращения дальнейших осложнений, смягчения симптоматики.
Довольно часто у пациента обнаруживают сопутствующие заболевания: гиповитаминоз, анорексию.
Основные терапевтические мероприятия:
- выведение токсинов;
- диета;
- медикаментозное лечение;
- витаминная терапия;
- в экстренных случаях пересадка органа.
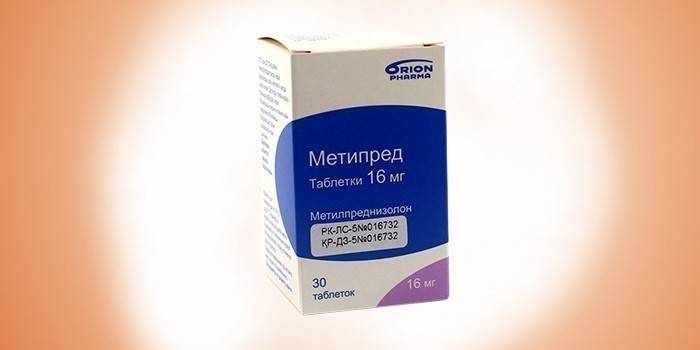
Медицинские препараты требуются для восстановления функций органа. Назначаются исключительно врачом на основе анализов. Наиболее распространенные медикаменты: Эссенциале (ускоряет процесс восстановления), Фосфоглив (снижает образование соединительной ткани, препятствует рубцеванию), Метипред (облегчает течение заболевания), Адеметионин (снижает тягу к спиртным напиткам).
Перед применением препаратов следует внимательно ознакомиться с инструкцией.
Дополнительно назначается диета, основа которой — исключение из рациона жирной, жареной пищи, переход на «легкие» продукты, свежие фрукты, овощи, соки. Постоянный контроль за питанием уменьшит возможность рецидива заболевания.
На первых стадиях болезнь является полностью обратимой. При отказе от алкоголя ожирение печени пройдет самостоятельно. Пациент должен нормализовать режим питания, отказавшись полностью от жиров, и принимать нормализующие обмен веществ лекарственные средства. Если у алкоголика развивается цирроз или гепатит, то потребуется медикаментозное лечение. Абсолютно все больные, страдающие от алкогольной болезни, должны пройти дезинтоксикационную терапия. Она состоит из следующих этапов:
- 200-300 мл раствора глюкозы вводится внутривенно вместе с Эссенциале или раствором липоевой кислоты.
- Внутривенно вводят раствор Пиридоксина.
- В виде раствора пациентам дают Тиамин и Пирацетам.
- Внутривенно вводят Гемодез по 200 мл.
Курс дезинтоксикационной терапии продолжается 4-5 дней. Для ускоренного восстановления печени больному назначают эссенциальные фосфолипиды. Если на фоне отказа от спиртного у пациента фиброз развивается, то ему дают урсодезоксихолевую кислоту и другие гепатопротекторы. Они способствуют оттоку желчи и улучшает обмен веществ. На терминальной стадии фиброза, сопровождаемой некрозом и разрастанием соединительной ткани, пациентам требуется трансплантация печени.
Алкогольное поражение печени устранить лекарственными средствами в домашних условиях не получится. Под воздействием спирта происходят значительные изменения в метаболизме, поэтому дезинтоксикационную терапию должен проводить врач. После выписки из стационара пациенту могут назначить следующие группы препаратов для нормализации работы желез внешней секреции и уменьшения тяги к алкоголю:
- Адеметионин;
- Глицирризиновая кислота;
- Эссенциале;
- Метипред.
Адеметионин – незаменимый препарат при лечении холестаза и алкогольной зависимости. Он оказывает антиоксидантное, гепатопротективное, нейропротективное и антидепрессивное действие на организм. Препарат нормализует деятельность гепатоцитов, способствует передаче желчи в желчевыводящую систему. В стационаре лекарственное средство дают в виде раствора по 0,8 г/сутки.
Глицирризиновая кислота дается алкоголикам вместе с фосфолипидами. Она восстанавливает биологическую целостность мембран гепатоцитов, предотвращают потерю ферментов. В редких случаях вызывает аллергию. При циррозе глицирризиновая кислота препятствует образованию печеночной соединительной ткани. Приобрести ее можно в виде раствора или таблеток.
Эссенциале помогает при гепатитах, цирозах и некрозах печеночных клеток. В стационаре алкоголикам лекарство вводят внутривенно по 10 мл. Стандартный курс составляет 17 инъекций. Одновременно больной должен принимать по 2 капсулы препарата 3 раза/сутки. После выписки дозировку лекарства изменяют. На протяжении 3 месяцев алкоголик должен принимать по 3 таблетки 4 раза/сутки. Редко при передозировке у пациентов наблюдается понос.
Некоторые пациенты поступают в больницу с тяжелой формой острого алкогольного гепатита. Метипред назначают, чтобы облегчить течение заболевания. При этом пациентов предварительно проверяют на отсутствие инфекций и желудочно-кишечных кровотечений. Кортикостероид принимают 1 или 2 раза в день. Общая суточная доза не должна превышать 32 мг.
Специальная диета
Печень пьющего человека подвергается воздействию химических веществ высокой токсичности. Врачи рекомендуют для нормализации ее работы не только отказаться от спиртного, но и пересмотреть план питания. При лечении хронического или токсического гепатита доктора назначают пациентам высокобелковую диету.
- телятину, крольчатину и другие нежирные сорта мяса;
- творог, кефир, сметану низкой жирности;
- отварной картофель, брокколи, кабачки;
- сырые огурцы, морковь, капусту, томаты;
- сухофрукты.
https://www.youtube.com/watch?v=UDoWxGbNuB8
Лечение алкогольной болезни печени будет успешным не на всех стадиях. Жировая ее инфильтрация — это обратимый процесс, но успех терапии во многом зависит от самого пациента. В случае цирроза печени лечебные мероприятия направлены на облегчение состояния больного, но о полном выздоровлении речь уже не идет.
Первое условие лечения — это полный отказ от алкогольных напитков, иначе медикаменты не будут эффективными. В большинстве случаев пациенты на момент начала терапии уже много лет принимают алкоголь, поэтому исключить его из своего рациона будет сложно. Им может понадобиться помощь родных или психолога.
Второе условие выздоровления — это соблюдение диеты. При алкогольной болезни люди страдают от дефицита белков и витаминов, поэтому необходимо максимально насытить рацион этими элементами. Витаминные препараты должны присутствовать не только в пище, но и в составе добавок.
Обязательный пункт — это снятие признаков интоксикации. Больному назначают инфузионную терапию (капельницы) с добавлением глюкозы, кокарбоксилазы или пиридоксина. Необходимо также ускорить регенерацию печеночной ткани, для этого назначают гепатопротекторы. Эти препараты имеют в составе фосфолипиды, необходимые для обновления количества гепатоцитов.

Для восстановления тканей печени также необходима урсдезоксихолиевая кислота. Она обладает желчегонным действием, нормализует процессы липидного обмена. При тяжелых случаях гепатита необходимы гормональные противовоспалительные средства. Они противопоказаны при инфицировании очага воспаления, а также при подозрении на желудочные кровотечения.
При циррозе восстановить печень невозможно. Медикаментозная терапия направлена на профилактику осложнений (водянки брюшной полости, кровотечений, попадания токсинов в головной мозг). Для спасения жизни пациента можно провести операцию по трансплантации печени. Она возможна только при условии полного отказа от алкогольных напитков на период не менее 6 месяцев.
Лечение алкогольной болезни печени включает прекращение употребления алкоголя.
Если у вас алкогольная жировая болезнь печени, вы можете возобновить умеренное употребление алкоголя после двух недель воздержания.
В случае алкогольного гепатита рекомендуется пожизненное воздержание от алкоголя.
При циррозе пожизненное воздержание необходимо для предотвращения смерти от печеночной недостаточности.
По оценкам, 70% людей с алкогольной болезнью печени имеют проблемы с алкогольной зависимостью. Эти люди нуждаются в дополнительной поддержке, чтобы помочь им бросить пить.
Лекарство, помогающее людям воздерживаться от алкоголя, называемое Дисульфирам (продается под торговой маркой Антабус) можно использовать, если вы пытаетесь бросить пить, но обеспокоены тем, что может у вас произойти рецидив или у вас был рецидив в прошлом.
Дисульфирам вызывает крайне неприятные физические реакции при употреблении алкоголя:
- тошноту;
- грудную боль;
- рвоту;
- головокружение.
Эти реакции должны удерживать вас от употребления алкоголя.
Диетотерапия
Диетотерапия является еще одной важной частью лечения алкогольной болезни печени.
Это потому, что большинство людей с алкогольной болезнью печени также страдают от недоедания из-за сочетания следующих факторов:
- люди, которые много пьют, обычно имеют плохое питание;
- многие люди с алкогольной болезнью печени испытывают потерю аппетита;
- потеря нормальной функции печени может помешать выработке желчи, жидкости, вырабатываемой органом, переваривающая многие важные питательные вещества.
Исследования также показали, что недоедание делает орган более уязвимым для вредного воздействия алкоголя.
Высококалорийная диета, которая содержит много белка и углеводов, обычно рекомендуется людям с алкогольной болезнью печени. Вас также могут попросить принимать минеральные и витаминные добавки.
Лечащий врач может посоветовать подходящую диету или, в некоторых случаях, направить к диетологу.
В наиболее серьезных случаях недоедания, питательные вещества могут потребляться через питательную трубку, вставляющаяся прямо в желудок.

Применение медикаментов при лечении алкогольных заболеваний печени является спорным. Многие эксперты утверждают, что существует ограниченное количество доказательств их эффективности.
Прогноз
- соблюдение специальной диеты;
- прохождение лечения для избавления от абстиненции (патологической тяги к спиртным напиткам);
- занятия лечебной физкультурой.
Самый эффективный способ предотвратить алкогольное заболевание печени — бросить пить алкоголь или, по крайней мере, придерживаться рекомендуемых еженедельных ограничений.
Даже если вы пьете в течении многих лет, сокращение или прекращение употребления алкоголя будет иметь важные краткосрочные и долгосрочные преимущества для печени и общего состояния здоровья.
Прогноз алкогольной болезни печени во многом зависят от того, готовы ли вы прекратить употреблять алкоголь, желательно на всю оставшуюся жизнь.
На ранней стадии алкогольного заболевания печени (жировая печень и гепатит) люди, бросающие пить, имеют очень хорошие перспективы, поскольку их печень имеет возможность восстановиться.
Даже в случаях цирроза можно резко улучшить перспективы, прекратив пить, не в последнюю очередь потому, что может рассматриваться пересадка печени, если не будет употреблять алкоголь в течение по крайней мере трех месяцев.
Три из четырех человек с циррозом, после пересадки органа, будут жить в течение по крайней мере 5 лет после проведения пересадки, и многие будут жить намного дольше.
Единственная мера профилактики — это употребление алкогольных напитков, особенно при наличии патологий печени в анамнезе. Успех терапевтических мероприятий зависит от настроя самого пациента и его желания вылечиться. На первых стадиях (жировая дистрофия печени, алкогольный гепатит) исход может быть благоприятным, если больной откажется от алкоголя и будет следовать всем рекомендациям врача. Цирроз печени, независимо от его происхождения, — это неизлечимая патология, которая приводит к летальному исходу в течение 5 лет.
Алкогольное поражение печени — это патология, от которой страдает огромное количество населения планеты. Этанол сам по себе не является токсичным продуктом и полностью утилизируется организмом, но при регулярном его употреблении в повышенных дозах он полностью меняет течение обменных процессов в печени.
В результате есть риск развития гепатита, жировой дистрофии печени и даже ее цирроза. В большей степени на развитие болезни влияет частота употребления алкоголя. Успешность лечения и прогноз зависят от стадии поражения печеночных клеток. Если вовремя отказаться от приема этанола, следовать всем рекомендациям врачей и принимать необходимые медикаменты, есть шансы на полное выздоровление.
Заболеваемость в разных странах
Частота распространения алкогольного цирроза печени не имеет национальных особенностей, но зависит от культуры употребления спиртных напитков. Страны мира делятся на уровни потребления на душу населения:
- минимальным считается до 5 л в год — такая ситуация сложилась в Юго-Восточной Азии, Индии, Китае, Саудовской Аравии, Турции, из европейских стран самая «непьющая» – Норвегия, здесь распространенность цирроза печени алкогольной этиологии очень мала;
- низкий уровень составляет 10 л в год – характерен для Канады, Стран Южной Америки, Швеции, Финляндии, Японии, Италии, Австралии, США, соответственно у них заболеваемость циррозом на нижнем уровне;
- высоким уровнем употребления (15 л/год) отличаются Молдова, Дания, Франция, Португалия, Гренландия, здесь распространенность относится к средним цифрам;
- самый высокий уровень потребления алкоголя (19 л/год и более) на человека держится в России, Белоруссии, Украине, эти страны имеют максимально высокую распространенность цирроза печени.
Причины
Основной причиной развития алкогольного цирроза печени является длительный «стаж» потребления спиртосодержащих напитков, до 10–15 лет. Имеет значение не вид напитков, а дозировка в перерасчете на чистый спирт и регулярность приема. Для мужчин она составляет 40–60 г/день, для женщин достаточно 20 г.
Запойное пьянство приводит постепенно к разрушению гепатоцитов печени. Сначала развивается жировая дистрофия, затем алкогольный гепатит, как крайний вариант — некроз клеток и цирроз. При некрозе более 50–70% клеток печени с заменой на соединительную ткань формируется печеночная недостаточность необратимого характера.
Биохимики выделяют 3 этапа взаимодействия клеток гепатоцитов и спирта (этанола). Они определяются вовлечением в процесс определенных ферментов печени. Установлено решающее значение генов в образовании и активации белков-ферментов, участвующих в метаболизме спирта.
- I этап — действие алкогольдегидрогеназы начинается с желудочного сока. Здесь трансформируется в ацетальдегид до 25% этанола. У женщин наблюдается низкая активность этого фермента в связи с недостатком выработки в желудке, поэтому они более чувствительны даже к небольшим дозам алкоголя.
- II этап — этанол поступает с кровотоком в печень и здесь встречается с печеночной алкогольдегидрогеназой, активируемой коферментом никотинамиддинуклеотидом (NAD ), в результате реакции образуется ацетальдегид и восстановившийся кофермент. Работа алкогольдегидрогеназы контролируется тремя генами, их активность приводит к большему или меньшему образованию ацетальдегида. Выявлены наиболее усиленные процессы в печени у лиц монголоидной расы. Эти люди более чувствительны к алкоголю.
- III этап — заключается в трансформации ацетальдегида в уксусную кислоту под воздействием микросомальной окислительной системы цитоплазмы клеток и фермента каталазы. Микросомы — это комплексы окислительных ферментов, не требующие участия и энергии АТФ. Они по массе составляют до 20% клеток.
Механизм развития
В патогенетических изменениях печени имеет значение соотношение коферментов. Они вызывают повышенный синтез триглицеридов снижающих распад жирных кислот.
Нарушение продукции коферментов приводит к отложению жировых включений в гепатоцитах (жировой дистрофии печени), затем к циррозу
Токсичность ацетальдегида заключается в нарушении функции мембран гепатоцитов. Образуется комплекс с белком тубулином (алкогольный гиалин), который разрушает структуру гепатоцитов, прекращает внутриклеточный транспорт белков и молекул воды. Изменяется баланс биохимических реакций, обеспечивающих функционирование клетки.
Усиление продукции цитокинов способствует трансформации в фибробласты и дальнейшему синтезу в печени коллагена. Этому процессу помогает повышенная выработка ангиотензиногена II. Большое значение имеют иммунные нарушения.
Резкий рост сывороточных иммуноглобулинов вызывает образование антител к ядрам клеток печени, алкогольному гиалину и отложение их в печеночных структурах.
Вырабатываемые ими противовоспалительные цитокины приводят к нарушениям в других органах.
Стоит отметить, что у больных выявляют лишний рост бактерий в тонком кишечнике. Они синтезируют внутренний особый токсин, который также усиливает в печени процесс фиброзирования.
Все проявления алкогольного цирроза можно разделить на общие и специфичные для заболевания печени. Начало заболевания заметить сложно. Чаще всего оно длительно не имеет выраженной симптоматики. Первым признаком может стать выявление на приеме у врача увеличенной печени, плотного края и бугристой поверхности.
Общими (неспецифическими) проявлениями считаются:
- неожиданное небольшое повышение температуры;
- жалобы на слабость, повышенную усталость от работы;
- отсутствие аппетита;
- раздражительность;
- плохой сон;
- умеренные проблемы с памятью;
- невозможность длительно сохранять внимание в разговоре;
- летучие боли в суставах;
- депрессия.
У 75% пациентов клиническую картину называют «малыми печеночными знаками». К ним относятся:
- телеангиэктазии (сосудистые «звездочки») на коже;
- покраснение ладоней (пальмарная эритема).
Телеангиэктазы на коже — причина постоянно красного носа у алкоголиков
Специфическими симптомами нарастания печеночно-клеточной недостаточности являются:
- метеоризм;
- тошнота;
- тупые боли и постоянная тяжесть в правом подреберье;
- приступы рвоты;
- желтуха кожи, склер, слизистых;
- увеличение печени с последующим уменьшением;
- повышенное жироотложение на бедрах и внизу живота;
- формирование «барабанных палочек» на пальцах рук;
- темная моча;
- обесцвеченные каловые массы.
К признакам печеночной энцефалопатии относятся:
- нарушение ориентации во времени и месте;
- потеря чувства самокритичности;
- чередование возбуждения и сонливости;
- в последней стадии – полное слабоумие.
Симптомами цирроза печени у мужчин могут быть:
- атрофия яичек;
- отсутствие полового влечения (либидо);
- редкий рост волос под мышками и на лобке;
- увеличение молочных желез (гинекомастия).
Признаки портальной гипертензии развиваются при нарушении венозного оттока из системы сосудов воротной вены, сеть которых распространяется на кишечник, часть желудка и пищевода, поджелудочную железу. К ним относятся:
- асцит (увеличение живота) из-за накопления жидкости в брюшной полости;
- «голова медузы» – расходящаяся картина расширенных подкожных вен вокруг пупка;
- рвота с примесью темной крови, называемой «кофейной гущей» при кровотечении из вен желудка;
- черный жидкий стул – если кровотечение локализуется в кишечнике;
- свежая кровь поверх каловых масс при кровотечении из геморроидальных вен;
- увеличенная селезенка.
Признаки полинейропатии появляются в связи с общей интоксикацией организма:
- в руках и ногах нарушается болевая и тактильная чувствительность, пациент не чувствует разницы между горячими и холодными предметами;
- уменьшается сила в мышцах конечностей, сокращается объем движений;
- наступает атрофия мышц;
- падает зрение и слух.
Со стороны сердечно-сосудистой системы присоединяются признаки недостаточности кровообращения:
- на нижних конечностях появляются отеки;
- пациента беспокоит одышка даже при небольшой нагрузке;
- артериальное давление понижается;
- увеличивается частота сердечных сокращений (тахикардия);
- возможны приступы мерцательной аритмии, частые экстрасистолы;
- временами беспокоят колющие боли в области сердца.
Стадии болезни
К алкогольному циррозу применяется классификация по степени поражения печени и устанавливаются следующие стадии заболевания:
- Компенсации – симптомы не проявляются, печень справляется со своими функциями, подтверждается только при биопсии.
- Субкомпенсации — начальные явления недостаточности печени, при лабораторных исследованиях выявляют нарушение печеночных проб.
- Декомпенсации – наступает полное нарушение работы с поражением других органов.
В диагностике самое сложное – исключить неалкогольный цирроз печени. За алкогольную этиологию говорят сведения из анамнеза (истории заболевания) о длительном алкоголизме и отрицательные реакции на вирусы.
С помощью УЗИ удается зафиксировать переход цирроза из микронодулярного (узлы до 3 мм) в макронодулярный с наличием жировых отложений в печени
В лабораторных анализах находят патологические изменения. В клиническом анализе крови:
- низкое количество эритроцитов, тромбоцитов и гемоглобина;
- значительное ускорение СОЭ;
- отсутствие лейкоцитоза, но рост удельного веса ретикулоцитов в формуле.
В анализе мочи:
- снижение удельного веса;
- изменение реакции на нейтральную или щелочную;
- протеинурия;
- повышенное количество лейкоцитов, эритроцитов и эпителиальных клеток.
Большое значение имеют биохимические тесты крови. В них отмечается:
- падение общего белка, в том числе альбуминовой фракции;
- гипогликемия;
- рост креатинина, мочевины.

Электролитные нарушения обнаруживают у всех пациентов:
- гипокалиемию;
- гипонатриемию;
- сдвиг кислотно-щелочного баланса в сторону алкалоза у 33% больных.
Специфическими печеночными пробами, указывающими на нарушенную функцию гепатоцитов, считаются:
- увеличение общего билирубина за счет «прямого» в 4 и более раз;
- значительный рост ферментов аланинаминотрансферазы, аспартатаминотрансферазы, щелочной фосфатазы, лактатдегидрогеназы;
- рост биохимической тимоловой пробы.
В коагулограмме замечают снижение протромбинового индекса, уменьшение содержания фибриногена.
В результате инструментального исследования обнаруживают:
- на УЗИ печени – изменение строения паренхимы, размеров органа, участки склероза, наличие мелких узелков;
- при компьютерной и магниторезонансной томографии, кроме нарушенной структуры, жировые включения.
Биопсия части печеночной ткани помогает убедиться в окончательной причине нарушений
Для выявления портальной гипертензии пользуются дополнительными методами:
- фиброгастродуоденоскопия – позволяет визуально обнаружить расширение вен желудка и пищевода, диагностировать степень застоя и наличие кровотечения;
- ректороманоскопия – метод осмотра прямой и части толстой кишки, при котором врач оценивает состояние вен.
Лечение
Лечение алкогольного цирроза печени невозможно без отказа пациентов от любых видов алкоголя, коррекции питания и соблюдения строгой диеты. Возврат к пьянству может вызвать значительное прогрессирование, дополнительно воспаление (гепатит) на фоне уже имеющегося цирроза. Об этом врач предупреждает каждого больного прежде, чем лечить заболевание.
