Признаков или симптомов цирроза может и не быть, пока печень не будет сильно повреждена.
Ранние симптомы цирроза могут включать:
- чувство усталости или слабости;
- отсутствие аппетита;
- сильное похудение;
- тошнота и рвота;
- легкая боль или дискомфорт в верхней правой части живота.
По мере ухудшения функции печени могут появиться другие симптомы, в том числе:
- сильный зуд кожи;
- кровоподтеки на теле;
- вздутие живота (см. фото выше);
- потемнение цвета мочи;
- потеря памяти, изменения личности или нарушения сна;
- отек в нижней части ног;
- желтоватый оттенок белых глаз и кожи (желтуха).
Заподозрить присутствие заболевания по ранним признакам не всегда возможно, так как в 20% случаев оно протекает латентно и никак себя не проявляет. Причем ещё у 20% больных патология бывает обнаружена лишь после гибели. Тем не менее, у оставшихся 60% болезнь все-таки проявляет себя.
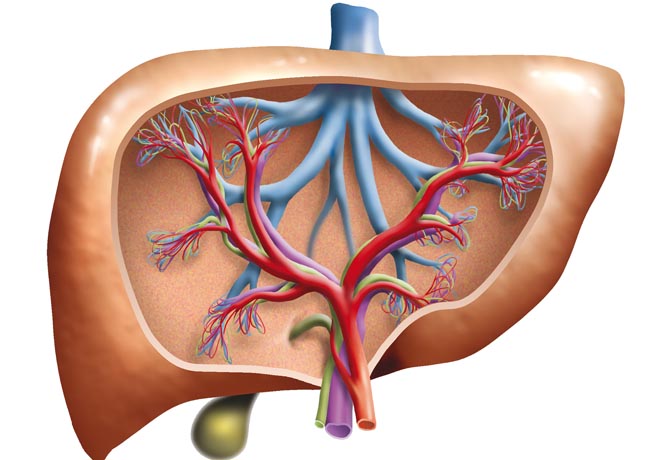
Поэтому среди ранних симптомов, указывающих на цирроз, можно отметить следующие:
-
Периодически возникающие боли с локализацией в правом подреберье. Они имеют тенденцию к нарастанию после усиленных физических нагрузок или после принятия жирной и жареной пищи, алкогольных напитков;
-
Во рту появляется чувство горечи и сухость, особенно часто в утренние часы;
-
Человека могут беспокоить периодические расстройства стула, усиленный метеоризм;
-
Больной несколько теряет в весе, становится раздражительным, быстрее утомляется;
-
Некоторые формы болезни, например, постнекротический цирроз, проявляют себя в виде желтухи уже на ранних этапах развития.
В некоторых случаях болезнь заявляет о себе остро и ранние признаки отсутствуют.
Основные симптомы болезни нарастают по мере её прогрессирования:
-
Боли в правом боку усиливаются в связи с расширением капсулы печени, могут иметь характер колики. При сопутствующей гипокинетической дискинезии они нарастают, становятся ноющими, сопровождаются чувством тяжести;
-
Больной испытывает приступы тошноты, нередко сопровождаемые рвотой. Рвотные массы могут содержать примеси крови, что указывает на кровотечение из вен желудка и пищевода;
-
В связи с накоплением в составе крови избытка желчных кислот у больного возникает зуд кожи;
-
Наблюдается потеря массы тела, вплоть до истощения;
-
Снижение тонуса мышц, их атрофия;
-
Приобретение кожей желтушного оттенка, её шелушение. Выраженная желтуха является признаком конечной стадии болезни. Вначале окрашиваются склеры глаз, слизистые оболочки полости рта, ладони и подошвы, а затем все тело. Это связано с невозможностью гепатоцитов метаболизировать билирубин;
-
Появление ксантелазм – пятен с липидной составляющей, локализующихся преимущественно в области верхних век;
-
Пальцы утолщаются на концах, приобретают форму барабанных палочек, кожа около ногтевых лунок краснеет;
-
Суставы припухают и начинают болеть;
-
Вены на животе расширяются;
-
На верхней части туловища врачи обнаруживают сосудистые звездочки. Характерная особенность цирроза – телеангиоэктазии никогда не формируются ниже пупочной зоны. Во время острой стадии болезни звездочек становится больше, они выглядят очень заметными;
-
Край носа и уголки глаз покрывают ангиомы;
-
Покраснение ладоней, реже ступней;
-
Язык отекает, приобретает яркий окрас;
-
У мужчин начинают расти молочные железы, а функции половых органов атрофируются. Вторичные половые признаки уменьшаются: выпадают волосы на лобке, в подмышечных впадинах;
-
Асцит – одно из поздних осложнений цирроза, характеризуется скоплением жидкости в брюшной полости;
-
Лицо приобретает нездоровый оттенок, явно выделяются скулы, слюнные железы при этом набухают, капилляры на лице расширяются, придавая ему красный цвет;
-
Конечности худеют, живот, напротив, выпирает вперед;
-
Нередко возникают кровотечения из носа;
-
Селезенка увеличивается;
-
Появляются явные нарушения со стороны нервной деятельности: больной страдает от бессонницы и ухудшения функции памяти. Наблюдается тремор конечностей, безразличное отношение к происходящему вокруг.
Внимание. На начальных этапах болезни ее единственным симптомом может быть выраженный болевой синдром в правой подреберной области.
Общие, неспецифические симптомы заболевания проявляются постоянной слабостью, вялостью, тошнотой, истощением, сухостью кожи и слизистых, вздутием живота, лихорадкой, метеоризмом, расстройством стула, артралгиями (суставными болями).
Специфические симптомы цирроза печени у мужчин и женщин проявляются появлением:
- желтушного окрашивания кожных покровов;
- появлением стойкой пальмарной эритемы (покраснения ладоней);
- низкой эластичностью кожных покровов;
- интенсивными диспепсическими расстройствами (постоянная тошнота, отрыжка, поносы или запоры и т.д.);
- появлением отеков на ногах, увеличением живота за счет присоединения асцита;
- обесцвечиванием кала и темным цветом мочи;
- появление печеночного запаха изо рта;
- блестящего, ярко-розоватого цвета языка на фоне выравнивания его поверхности;
- повышенной кровоточивости (носовые, десневые кровотечения, кровотечения из ЖКТ);
- длительной лихорадкой (лихорадочная симптоматика не устраняется лечением антибактериальными препаратами и исчезает только при стабилизации функций печени);
- выпадения волос в особенности на лобке и в подмышечной области);
- побелением ногтевых пластин;
- варикозного расширения пищеводных вен;
- возникновением звездочек сосудистых типов на кожных покровах;
- появлением «головы медузы», обусловленной перенаполнением чревных вен.
Справочно. Симптомы цирроза у женщин также могут выражаться через менструальные расстройства (удлинение менструальных кровотечений, исчезновение месячных, тяжелые межцикловые кровотечения и т.д.).
Симптомами у мужчин может быть развитие гинекомастии, а также импотенции.

При развитии энцефалопатий печеночного генеза отмечается появление специфических хлопающих треморов кистей, судорожных припадков, нарушения сознания, бреда, парезов и параличей конечностей, неврологической симптоматики и т.д.
Цирроз печени — это исход долгого разрушительного механизма и замещение здоровой ткани печени плотной фиброзной тканью, имеет множество причин. Длительное время себя ни чем не проявляет.
Отклонения в анализах могут обнаружиться случайно при рутинном обследовании или на врачебном осмотре.
В уточнении причин цирроза важно брать во внимание следующее:
- Уклад жизни человека.
- Профессию (длительный контакт с промышленными ядами, при работе в сельском хозяйстве, контакт с инфекцией — эхинококкоз, лептоспироз).
- Пищевые пристрастия и привычки, вегетарианство, голодание.
- Чрезмерное употребление алкогольных напитков напрямую ведет к формированию циррозу.
- Прием медикаментов обладающих токсическим действием на печень.
- Диагностирование патологии печени у близких членов семьи.
- Эпидемиологический анамнез направлен на установление контактов с больным вирусным гепатитом, было ли переливание компонентов крови, операции, поход к стоматологу, инъекции, гемодиализ, прием наркотических веществ, других вмешательств с повреждение кожных покровов, незащищенные половые контакты. Выезд на территорию эпидемиологически неблагополучную.
- Уточнение наличия болезней со стороны других органов и систем.
Симптомы неспецифические встречаются при большинстве известных заболеваний и четко нам не могут указать на заинтересованный орган. При циррозе в дебюте заболевания появляются эти симптомы. К ним относят:
- Диспепсические явления в виде газообразования, наличие рвоты, тяжести в правом боку, случаются запоры, вздутие живота, дискомфорт в животе, отсутствие аппетита.
- Вегетативный и астенический синдромы выступают с низкой трудоспособностью, высокой утомляемостью, немотивированной слабостью.
- Психоневрологические нарушения дебютируют в виде сбоев сна и настроения, ухудшение памяти, нарушение поведения.
- Похудение, иногда доходит до истощения.
Симптомы специфические, по ним мы предполагаем возможность цирроза печени.
- Гепатомегалия — нарастание размеров печени за счет образования регенераторных узлов и замещение ткани фиброзом. В первую очередь идет рост за счет правой доли, а далее за счет левой. В последней стадии цирроза отмечается убыль объема печени за счет ее уплотнения.
- Спленомегалия — нарастание размеров селезенки за счет застоя венозной крови, гиперплазия ретикулогистиоцитарное ткани селезенки, разрастание фиброретикулярной ткани, формирование артериовенозных шунтов. Ощущается тяжестью в левом боку и присутствие боли слева.
- Желтуха при циррозе печени прогрессирует при поломке метаболизма билирубина и его избыточного накопления в крови. Окраска варьирует от шафранного желтого, лимонного желтого до оливкового зеленого. Первичный билиарный цирроз — это аутоиммунная поломка в печеночных клетках, что и провоцирует окрашивание кожи и слизистых.

Желтуха нарастает исподволь и ее вначале трудно заметить. Первыми окрашиваются слизистые оболочки, лучше всего заметить во рту или слизистая оболочка глаз. Совет: Иктеричность склер лучше определяется, если сравнивать их со здоровым цветом склер.
- Кожный зуд результат развития желтухи и холестаза, причиной является накопление компонентов желчи и вызывают кожный зуд.
- Синдром холестаза часто встречается при билиарном циррозе, ассоциирован с нарушением обмена желчи. Она чрезмерно накапливается в печени, затруднено ее выделение. Проявляется кожным зудом.
- Геморрагический синдром или кровоточивость, является результатом падения количества в крови тромбоцитов и ухудшение свертывания крови. Происходит появление кровоподтеков, синяков на коже, носовые, десневые, маточные и другие кровотечения.
- Анемия. При венозном кровотечении развивается железодефицитная анемия. Гемолитическая анемия в результате гибели красных клеток крови — эритроцитов. Мегалобластная, гиперхромная анемия диагностируется при недостатке витаминов В12 и кислоты фолиевой.
- Тяжесть справа в боку или тупые болевые ощущения, свойственны при заметном росте размеров печени, вследствие растяжения глисоновой капсулы. Сама ткань печени лишена болевых рецепторов, поэтому болевой синдром в боку не встречается. Боли могут появляться при включении в процесс соседних органов.
- Внешние проявления цирроза печени: усиление сосудистого рисунка или телеангиоэктазии – на верхней половине тела, пальмарная эритема. «Голова медузы» — это расширенные анастомозы — вены на животе. Нарушение обмена жиров выдает себя в виде появления на коже ксантом и ксантелазм.
- Подъем температуры регистрируют при обострении процесса или при активной стадии заболевания. Отражает гибель клеток печени. Связана с наличием активных продуктов жизнедеятельности бактерий, которые печень не может обезвредить. Температуру невозможно сбить, она снижается сама при улучшении состояния печени.
- Хронический гастрит. Частый «спутник» цирроза печени. Обнаруживается при попадании вредных веществ на слизистую оболочку желудка. Жалобы на появление тупой боли в подложечной области, нарастает во время еды, снижение аппетита, тошнота.
- Язвенные элементы желудка и двенадцатиперстной кишки, возникают случайно, не имеют типичного болевого синдрома.
- Характерен «печеночный язык» или «лаковый малиновый язык».
- Повреждение поджелудочной железы обусловлено благодаря тесной анатомической связи с печенью. Беспокоит наличие жира в стуле, слабость, повышение глюкозы крови, похудение.
- Нарушение процессов всасывания в кишечнике, избыточный рост вредных микроорганизмов, ограничение поступления желчных продуктов. Жалобы на болевые ощущения по ходу кишечника, урчание в животе, вздутие по ходу кишечника, похудение.
- Неполадки в эндокринной сфере, у мужчин выступает в виде активного роста молочных желез, атрофии яичек, снижения либидо и потенции, снижение оволосения на подбородке и в подмышечной области. У женщин выражается сбоем менструаций, бесплодие. Изменение функции надпочечников отвечает за формирование асцита.
- Разлаженность центральной нервной системы. Доминируют сонливостью в дневные часы, в ночные — бессонница, парестезии, характерный тремор пальцев, судороги в голенях. Присутствуют расстройства вегетатики, такие как: покраснение кожи, частое сердцебиение, потливость. Постепенно снижается функция памяти. Отмечается затруднения функции мышления.
- Контрактура Дюпюитрена – это укорочение сухожилия сгибателей пальцев кисти.
- Варикозная патология вен (в пищеводе, желудке и кишечнике) – относятся к частым осложнениям цирроза. Угрожаемы возникновением кровотечения, которое может предрекать смертельную опасность. Значение имеет повреждение в свертывающей системе крови и наличие гастропатии.
- Рефлюкс – эзофагит формируется при росте давления в полости живота при асците. Выражается срыгиванием, отрыжкой воздухом, приступами изжоги. Ему сопутствует несостоятельность верхнего сфинктера желудка. Происходит выпадение варикозноизмененных вен пищевода в желудок и их травматизация, которая опасна возникновением кровотечения.
- Асцит при циррозе печени – это скопление свободной жидкости в животе. Размеры живота растут постепенно вплоть до напряженного асцита, при котором выполняют лапароцентез, для эвакуации жидкости.
- Симптомы портальной гипертензии — это комплекс симптомов, возникающих в исходе нарушения кровотока и подъем давления в воротной вене. Включает в себя варикоз вен пищевода, спленомегалию, асцит, печеночную энцефалопатию.
- Признаки печеночной энцефалопатии — это психическое нарушение, с помрачением сознания, дезорганизации личности и разлад в поведении. Острые признаки энцефалопатии, при своевременном лечении, можно восстановить, а хронические признаки способны прогрессировать. В запущенных случаях последует кома и приведет к смерти.
- Инфекционные осложнения – представлены сепсисом, внезапным бактериальным перитонитом, пневмонией.
- Присутствие гепаторенального синдрома, говорит о вовлечение почек в процесс. Специфично развитие почечной недостаточности, отклонения в анализах ранее не регистрировались.
- Другие симптомы цирроза печени
- Стадии цирроза печени
- Осложнения цирроза печени
- Инфекции
- Рак печени
- Отказ печени
- Другие осложнения
- Классификация цирроза печени по Чайлду-Пью
- Подсчет баллов
- Диагностика
- Лечение цирроза
- Что можно сделать, чтобы не допустить ухудшения цирроза?
- Можно ли вылечить цирроз печени?
- Как лечить цирроз печени?
- Прогноз
- Дают ли инвалидность при циррозе печени?
Другие симптомы цирроза печени
Биохимический анализ крови. Наиболее типично рост количества АСТ, АЛТ, щелочной фосфотазы, ГГТ, завышен уровень билирубина, гипоальбуминемия и развивается диспротеинемия. Выявляются изменения коагулограммы. Отмечается нарастание показателей глюкозы крови, снижение уровня холестерина.
Ультразвуковое обследование органов брюшной полости.
Дает возможность понять размеры селезенки, печени и других органов, оценить плотность и структуру органа, размеры желчных протоков, уточнить наличие и количество жидкости. Режим Доплера дает возможность понимать состояние портальных сосудов их проходимость. В динамике позволяет осуществлять контрольную процедуру.
Компьютерная томография дает возможность оценить структуру и размеры печени, наличие асцита, а также при контрастировании оценить коллатерали и определить признаки портальной гипертензии.
Магнитно-резонансная томография предлагает более точную информацию о структуре печени и окружающих органах и тканях. Помогает оценить состояние протоков желчных, коллатерали сосудов.
Чрескожная чреспеченочная холангиография. Помогает в поиске обструктивных преград.
Радионуклидное сканирование печени Тс 99m помогает в подтверждении цирроза, в пользу этого говорит его неравномерное распределение. Этот метод на сегодня редко применяем.
Для подтверждения портальной гипертензии и варикознорасширенных вен пищевода используют эзофагогастродуоденоскопию и рентгеноконтрастное исследование.
Биопсия печени и морфологическое подтверждение. Биопсия бывает прицельная и пункционная. Прицельную выполняют при лапароскопии или лапаротомии, более травматичная процедура, поэтому в рутинной практике имеет ограничения. Пункционная выполняется через кожу, под контролем УЗИ, имеет свои показания и риски, менее информативна, т.к. дает ложноотрицательные результаты.
Ангиография сосудов позволяет оценить коллатерали, исследовать сосуды. Применяют для утонения показаний к хирургическому лечению.
Для уточнения этиологии поможет определение маркеров. При алкогольном циррозе типичных маркеров нет, но прослеживается связь с частым приемом алкоголя. В биохимии крови виден рост цифр аминотрансфераз, ГГТ, ЩФ, триглицеридов, мочевой кислоты, углеводно-дефицитный трансферрина.
Особенности симптомов первичного билиарного цирроза. Типично начало с кожного зуда, постепенно, затем проявляется желтуха, отмечается подъем щелочной фосфотазы, разобщенный с уровнем билирубина. Выявляется рост IgM, увеличение митохондриальных антител.
Особенности симптомов в развитии вторичного билиарного цирроза. Признаки цирроза типичны, необходим поиск болезни, которая спровоцировала развитие цирроза.
– Венозный застой в печени – чаще всего вызывается констриктивным перикардитом, венооклюзионной болезни, а так же может быть вызвана сердечной недостаточностью.
К сожалению, нередко причину, вызвавшую цирроз, выявить невозможно, в таком случае его называют криптогенным циррозом. К таким циррозам в частности относятся первичный желчный цирроз печени (ПЖЦП). Первичный желчный цирроз печени до 95% случаев встречается у женщин в возрасте до 50 лет. У людей с ПЖЦП, иммунная система ослабевает и разрушает клетки в желчных протоках печени. Как и у многих других аутоиммунных заболеваниях, причины возникновения ПЖЦП неизвестны.
Заболевание имеет разные причины. Некоторые люди с циррозом имеют более одной причины повреждения печени.
Некоторые из менее распространенных причин цирроза печени включают:
- аутоиммунный гепатит;
- заболевания, которые повреждают, разрушают или блокируют желчные протоки, такие как первичный желчный холангит и первичный склерозирующий холангит;
- наследственные заболевания печени, передаваемые от родителей детям через гены, влияющие на работу органа, такие как болезнь Вильсона, гемохроматоз, и дефицит альфа-1-антитрипсина;
- долгосрочный прем определенных лекарств;
- хроническая сердечная недостаточность с застоем в печени, состояние, при котором замедляется кровоток из печени;
Среди основных причин, приводящих к развитию болезни, выделяют:
-
Вирусный гепатит, который по разным оценкам приводит к формированию патологии печени в 10-24% случаев. Болезнью заканчиваются такие разновидности гепатитов, как В, С, D и недавно обнаруженный гепатит G;
-
Прием больших доз алкоголя на протяжении 10 лет и более. Зависимости от конкретного вида напитка нет, основополагающий фактор – присутствие в нем этилового спирта и его регулярное поступление в организм;
-
Нарушения в работе иммунной системы. К развитию цирроза приводят многие аутоиммунные болезни;
-
Различные заболевания желчных путей, среди которых внепеченочная обструкция, желчнокаменная болезнь и первичный склерозирующий холангит;
-
Портальная гипертензия;
-
Венозный застой в печени или синдром Бадда-Киари;
-
Болезни, передающиеся по наследству, в частности, генетически обусловленные нарушения обмена веществ (аномалии накопления гликогена, болезнь Вильсона-Коновалова, дефицит а1-антитрипсина и галактозо-1-фосфат-уридилтрансферазы);
-
Отравления химическими веществами, оказывающими токсическое влияние на организм. Среди таких веществ особо губительны для печени промышленные яды, соли тяжелых металлов, афлатоксины и грибные яды;
-
Длительный приём лекарственных препаратов, среди которых Ипразид, анаболические стероидные средства, Изониазид, андрогены, Метилдофа, Индерал, Метотрексат и некоторые другие;
-
Редкая болезнь Рандю-Ослера также может стать причиной цирроза.
Кроме того, отдельно стоит сказать о криптогенном циррозе, причины которого остаются невыясненными. Он имеет место в пределах от 12 до 40% случаев. Провоцирующими факторами формирования рубцовой ткани могут стать систематическое недоедание, инфекционные болезни, сифилис (бывает причиной цирроза у новорожденных). Существенно повышает риск развития болезни комбинированное влияние этиологических факторов, например, сочетание гепатита и алкоголизма.
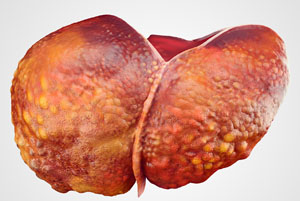
Справочно. Основными причинами заболевания являются тяжелые инфекции, сопровождающиеся поражением печеночных тканей, аутоиммунные патологии, алкоголизм, обменные патологии и т.д.
При этом, примерно у двенадцати процентов пациентов с хроническими формами алкогольных зависимостей заболевание может протекать бессимптомно.
Наиболее частыми причинами цирротического перерождения печеночных тканей являются:
- хронический алкоголизм (алкогольный цирроз является одной из ведущих форм заболевания);
- специфические гепатиты вирусного генеза (циррозы печени у мужчин, обусловленные вирусными гепатитами, регистрируется чаще, чем у женщин);
- различными инфекционными патологиями, сопровождающимися поражением печеночных тканей (бруцеллез, цитомегалия и т.д.);
- нарушения обменного генеза (предрасполагающим фактором, часто приводящим к циррозу печени, может являться наличие у пациента ферментопатий, галактодений, гликогенозной болезни, выраженной гипербилирубинемии и т.д.);
- длительное нарушение желчного оттока (склерозирование желчевыводящих протоков, выраженные врожденные аномалии развития желчевыводящих протоков, частичные обтурации протоков паразитами, конкрементами и т.д.);
- тяжелые токсико-иммунные или инфекционно-аллергические патологии;
- наличие у пациента неспецифического язвенного колита;
- неалкогольные стеатогепатиты у пациентов с нарушенным жировым углеводным обменом;
- иммуногенные поражения печеночных тканей (цирроз печени у женщин часто обусловлен именно аутоиммунными патологиями);
- первичные формы цирроза билиарного характера (аутоиммунная патология, сопровождающаяся развитием цирротического перерождения печени на фоне постоянного холестаза);
- длительное лечение гепатотоксическими препаратами (противотуберкулезные, цитостатические средства);
- острое отравление гепатотоксическими веществами;
- гематохроматозы (наследственные патологии, сопровождающиеся накоплением в тканевых и органных структурах соединений железа);
- наследственные патологии, сопровождающиеся накоплением соединений меди в печеночных и нервных тканях (заболевание Коновалова-Вильсона);
- дефицит альфа1-антитрепсинов (генетические дефициты синтезирования гепатоцитарными клеткам данного соединения, сопровождаются развитием у пациентов хронических бронхитов и цирротического перерождения печени);
- вторичные формы билиарных циррозов (данные патологии развиваются на фоне обтураций желчевыводящих путей камнями, опухолевидными образованиями, при синдроме Бадда-Киари, тромбозах печеночных вен и т.д.).
Стадии цирроза печени
Справочно. Различают три стадии цирроза печени (по некоторым классификациям выделяется четвертая – терминальная стадия цирроза печени), при этом для каждой стадии цирроза характерны различные специфические симптомы и признаки.
На стадии компенсированного течения заболевания (начальные этапы развития циррозов печени) в печеночных тканях отмечается развитие воспалительных процессов, приводящих к повреждению здоровых тканей.
На данной стадии отмечается активизация работы здоровых печеночных клеток и развитие соединительной ткани на месте погибших печеночных клеток. Данный процесс приводит к значительному нарушению функции органа, так как соединительная ткань неспособна выполнять нормальные печеночные функции.
В дальнейшем, волокна соединительных тканей в печени быстро разрастаются, приводя к нарушению работы оставшихся здоровых клеток.
Справочно. На стадии субкомпенсированного цирроза печени отмечается появление первых симптомов цирроза печени.
Отмечается появление:
- выраженной усталости,
- апатичности,
- низкой работоспособности,
- резкого снижения или полного отсутствия аппетита,
- постоянной тошноты,
- потери веса (вплоть до анорексии),
- дискомфорта в области правого подреберья,
- вздутия живота,
- нарушений стула (чередование поносов и запоров).
Также при пальпации живота выявляется увеличение размеров печени и бугристость ее структуры.
Характерным симптомом субкомпенсированных циррозов печени являются мелкоточечные кожные кровоизлияния, появление сосудистой сеточки, выпадение волос (вплоть до облысения). Могут отмечаться носовые кровотечения, удлинение времени кровотечения после царапин, плохое заживление ран, снижение иммунитета.
Стадии декомпенсированных форм заболевания развиваются, когда фиброзные ткани занимают большую часть печени. В таком случае часто отмечается развитие печеночных ком.
Справочно.Симптомами цирроза в декомпенсированых стадиях являются желтушность кожных покровов, атрофичность межреберных мышц, снижение температуры тела, выраженные нарушения свертываемости крови (кровотечения из ЖКТ, носовые кровотечения и т.д.).
Болезнь проходит несколько стадий развития, каждая из которых имеет определенные клинические симптомы. От того, насколько прогрессировала патология, будет зависеть не только состояние человека, но и требуемая ему терапия.
На этой стадии развития болезнь практически никак себя не проявляет. Если она обнаруживается в это время, то компенсировать недостаточность гепатоцитов с помощью лекарственных средств еще вполне возможно. Поэтому врачи называют начальную стадию болезни компенсаторной.
Несмотря на то, что никаких клинических признаков больной не наблюдает, изменения в органе уже начались. Если не начать своевременное лечение, то цирроз будет быстро прогрессировать и, спустя непродолжительное время, печень уже не сможет справляться со своими функциями в полном объеме. Что касается лабораторных показателей, то уровень билирубина в крови повышается, а протромбический индекс может упасть до 60. Но при этом человек чувствует себя абсолютно здоровым. Его лишь изредка могут беспокоить боли в правом подреберье.
Именно по причине того, что цирроз можно заподозрить по лабораторным показателям, так необходим регулярный профилактический осмотр у доктора.
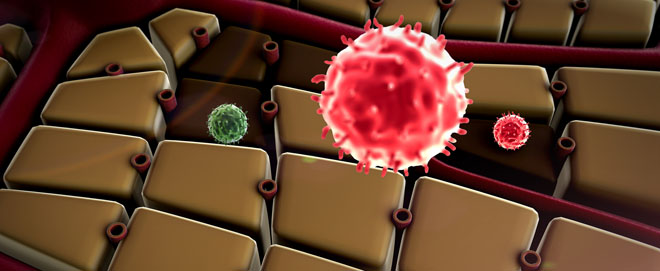
Следующая стадия называется субкомпенсированной. Исходя из названия, можно понять, что происходит более выраженное снижение функциональных возможностей органа, что обусловлено ростом числа погибших гепатоцитов.
На этом этапе человек в состоянии заметить, что с его организмом что-то происходит. Он начинает страдать от слабости, апатии, снижения работоспособности, тошноты, потери веса и прочих ранних симптомов болезни. У мужчин уже на этой стадии появляются первые признаки гинекомастии.
Что касается лабораторных показателей, то начинает падать уровень альбумина, а протромбический индекс может достигать отметки в 40. Однако если своевременно начать лечение, ещё есть возможность перевести эту стадию в стадию компенсации. То есть при грамотном приеме лекарственных средств больной орган сможет функционировать без осложнений для здоровья человека.
Опасность представляет 3 стадия болезни, потому что функционирующих гепатоцитов становится критически мало. Это обуславливает прогрессирование печеночной недостаточности и нарастание симптомов болезни. Кожа приобретает желтушный оттенок, боли в животе все сильнее беспокоят человека. Нередко именно на этой стадии развивается асцит, который самостоятельно пройти уже не сможет.
Уровень альбумина и протромбический индекс падают до критических значений.
Лечение на этом этапе уже малоэффективно, хотя все же есть вероятность того, что лекарства помогут справиться с болезнью. Больной должен находиться в стационаре под присмотром врачей, так как эта стадия характеризуется выраженным нарушением обмена веществ.
Опасность представляют осложнения болезни, которые вполне могут стать причиной летального исхода. Среди наиболее грозных – печеночная кома, ракпечени, внутреннее кровотечение, перитонит и пневмония. Эта стадия называется терминальной.
Заключительная стадия болезни характеризуется тем, что ткани органа настолько повреждены, что больше не в состоянии справляться с возложенными на них задачами. Боли очень сильны, пациенту назначается постоянный приём сильных обезболивающих средств.
Остановить прогрессирование болезни на этой стадии невозможно. Прогноз, как правило, неблагоприятный, и без пересадки печени пациент погибает от тяжелейших осложнений.
Осложнения цирроза печени
– Варикозное кровотечение (кровотечения из желудка и пищевода, вследствие разрыва кровеносных сосудов).
– Спонтанный бактериальный перитонит является одной из форм перитонита (воспаление стенки брюшной полости), связанного с асцитом. Другие бактериальные инфекции также могут являться причиной осложнения цирроза печени.
– Печеночная энцефалопатия (дисфункция головного мозга). Утрата способности печени нейтрализовать вредные вещества может привести к нарушениям функций мозга и к коме. Печеночная энцефалопатия проявляется различными нарушениями сознания, интеллекта, поведения, нервно-мышечными расстройствами. В тяжелых случаях печеночная энцефалопатия переходит в кому
– Рак печени.Долгосрочное и прогрессирующее развитие цирроза является серьёзным риском для возникновения рака печени и других серьёзных осложнений в протекании заболевания.Гепатит В и С, алкоголизм, гемохроматоз , первичный желчный цирроз печени и другие причины возникновения цирроза – являются основополагающими факторами, провоцирующими развитие рака. Цирроз печени вследствие гепатита С является одной из наиболее распространённых причин гепатоцеллюлярной карциномы.
– Асцит. Это скопление жидкости в брюшной полости, вызванное сочетанием портальной гипертензии (высокое давление в кровеносных сосудах, печени) и низким уровнем альбумина. Альбумин – это белок, вырабатываемый в печени. Асцит также может привести к ухудшению дыхания и других функций. Сам по себе он не таит в себе смертельной опасности, но может являться предвестником тяжелых и серьёзных процессов, протекающих в организме.
– Гепаторенальный синдром связан с серьёзным поражением почек, возникающим вследствие резкого сокращения кровотока в почках в ответ на измененный кровоток в печени. Это опасное для жизни осложнение на поздней стадии поражения печени, которое происходит у пациентов с асцитом. Симптомы включают в себя потемнение и уменьшение объема мочи, желтоватую кожу, вздутие живота, изменения психики (например, бред и путаница), подергивания мышц, тошноту и рвоту.
– Кровотечение из варикозных узлов. Одним из наиболее серьезных последствий портальной гипертензии является развитие варикозного расширения вен. В связи с тем, что нарушается нормальный кровоток через печень, альтернативным путём для транспортировки крови становятся вены, проходящие через пищевод и желудок.
Предлагаем ознакомиться Мужской алкоголизм — лечение, последствия, причины
– Печеночная энцефалопатия. Психические нарушения – типичные проявления у пациентов с циррозом печени. В тяжелых случаях заболевание вызывает энцефалопатию (нарушение функций головного мозга), с психическими симптомами, которые варьируются от спутанности сознания до комы и в конечном результате могут привести к смерти.
Печеночная энцефалопатия обусловлена накоплением в крови вредных кишечных токсинов, в частности аммиака, который затем накапливается в мозге. Энцефалопатия может быть вызвана множеством различных факторов, включая внутренние кровотечения, инфекции, запоры, и обезвоживание.Ранние проявления печеночной энцефалопатии включают спутанность сознания, забывчивость, и проблемы с концентрацией внимания.
Внезапные изменения в психическом состоянии пациента, в том числе возбуждение или спутанность сознания, могут указывать на патологические состояния. Другие симптомы включают в себя неприятный запах изо рта и тремор. На поздних стадиях симптомами энцефалопатии являются ступор и в конечном итоге – кома.
– Почечная недостаточность. Портальная гипертензия и спонтанный бактериальный перитонит может привести к ряду вторичных осложнений, включая почечную недостаточность. Нестероидные противовоспалительные препараты – такие как ибупрофен, напроксен, и аспирин – также могут быть причиной почечной недостаточности у пациентов с циррозом печени.
– Остеопороз. У многих пациентов с циррозом печени может развиться остеопороз, состояние, характеризующееся прогрессирующим уменьшением плотности костной ткани, её истончением, склонностью к переломам. Причинами остеопороза может быть несбалансированное питание, гормональная недостаточность или пожилой возраст. Регулярные физические нагрузки, витамины и минеральные добавки могут уменьшить и даже предотвратить потерю плотности костной ткани.
– Резистентность к инсулину и диабета 2 типа. Цирроз печени часто вызывает резистентность к инсулину, как следствие – избыток сахара (глюкозы) и его накопление в крови, что приводит к диабету 2 типа. В свою очередь, сахарный диабет 2 типа также является фактором риска для безалкогольной жировой болезни печени, являющейся одной из причин цирроза печени.

– Проблемы с сердцем. Цирроз печени может увеличить риск сердечной недостаточности и других сердечнососудистых осложнений.
Осложнениями цирроза являются:
- Асцит: увеличение живота, которое практически не исчезает в лежачем положении, выглядит напряженным, при надавливании на живот объем смещается вбок.
- Портальная гипертензия. Ее симптомы мы описали выше.
- Острая печеночная недостаточность развивается при быстром прогрессировании цирроза. В этом случае быстро прогрессирует нарушение сознания, кожа становится желтой, появляется тошнота, рвота, развивается кровотечение – внутреннее, желудочно-кишечное, маточное, геморроидальное.
- Хроническая печеночная недостаточность. Постепенно развивается изменение личности, страдает сон, нарастает желтуха, развивается асцит.
- Спонтанный бактериальный перитонит. Это осложнение асцита, когда внутрибрюшная жидкость инфицируется бактериями, содержащимися в кишечнике, вследствие проницаемости кишечной стенки. Болезнь сопровождается резким ухудшением состояния, повышением температуры до высоких цифр, затруднением дыхания, болью в животе, рвотой, поносом.
- Гепаторенальный синдром. Так называется поражение почек, происходящее на фоне портальной гипертензии. Симптомы: уменьшение количества мочи, увеличение слабости, тошнота.
- Рак печени. Его симптомы мало отличаются от признаков самого цирроза.
По мере выхода из строя печени могут развиться осложнения. У некоторых людей осложнения могут быть первым признаком заболевания. Осложнения цирроза могут включать следующее.
Портальная гипертензия является наиболее распространенным серьезным осложнением цирроза печени. Портальная гипертензия — это состояние, возникающее, когда рубцовая ткань частично блокирует и замедляет нормальный поток крови через печень, что вызывает высокое кровяное давление в воротной вене. Портальная гипертензия и ее лечение могут привести к другим осложнениям, включая:
- увеличенные вены — так называемые варикозные расширения — в пищеводе, желудке или кишечнике, которые могут привести к внутреннему кровотечению при разрыве вен;
- отек в ногах, лодыжках или ступнях;
- накопление жидкости в брюшной полости — так называемый асцит — который может привести к серьезной инфекции в пространстве, окружающей печень и кишечник;
- спутанность сознания или затруднения в мышлении, вызванные накоплением токсинов в мозге, называемая печеночной энцефалопатией.
Инфекции
Цирроз повышает вероятность заражения бактериальными инфекциями, такими как инфекции мочевыводящих путей и пневмония.
Рак печени
Болезнь увеличивает риск возникновения рак печени. Большинство людей, у которых развивается рак печени, уже имеют цирроз печени.
Отказ печени
Болезнь может в конечном итоге привести к печеночной недостаточности. При печеночной недостаточности печень сильно повреждена и перестает работать. Печеночная недостаточность также называется терминальной стадией заболевания печени. Это может потребовать трансплантацию органа.
Другие осложнения
Болезнь опасна для человека развитием серьезных осложнений, которые чаще всего и становятся причиной гибели:
-
Развитие асцита, то есть накопление жидкости в брюшной полости;
-
Возникновение перитонита, то есть воспаление брюшины;
-
Варикозное расширение вен, проходящих по пищеводу или желудку, и, как результат – развитие внутренних кровотечений. Среди симптомов, характеризующих начало такого кровотечения – возникновение рвоты с примесями крови, окрашивание каловых масс в черный цвет, падение артериального давления и выраженное учащение пульса;
-
Печеночная энцефалопатия;
-
Потеря или спутанность сознания;
-
Развитие злокачественной опухоли (карциномы), которая с трудом поддается терапевтическому воздействию и быстро прогрессирует;
-
Гепаторенальный синдром, характеризующийся почечной недостаточностью;
-
Падение уровня кислорода в крови или печеночно-легочный синдром;
-
Печеночная гастропатия – нарушения со стороны работы желудка;
-
Печеночная колопатия – нарушения функционирования кишечника;
-
Невозможность продолжения рода – бесплодие.
Классификация цирроза печени по Чайлду-Пью
По морфологии данные патологии разделяют на мелкоузловые, крупноузловые, билиарные и смешанные.
При мелкоузловых циррозах (микронодулярные циррозы печени) диаметры образующихся узлов не превышают трех миллиметров. Крупноузловые (макронодулярные циррозы печени) сопровождаются появлением в печеночных тканях узлов более 3-х мм в диаметре.
При смешанных циррозах печени размеры образующихся узлов могут быть различными.
По этиологии возникновения заболевание разделяют на постинфекционное, обменное, связанное с врожденной аномалией, а также криптогенное.
По течению цирроза печени заболевание может носить прогрессирующий, активный, неактивный стабильный и регрессирующий характер.
По осложнениям выделяют заболевания с печеночными недостаточностями, портальными гипертензиями.
Существует возможность оценить тяжесть течения заболевания по предложенной докторами Чайлдом и Пью классификации. Она основана на присвоении определенного количества баллов за каждый признак болезни. Специалисты распределили прогноз на выживаемость по трем классам: А, В и С. Для каждого класса имеется свой процент, который зависит от количества набранных баллов.
1 балл выставляется за каждый из параметров, если у больного:
-
Асцит не наблюдается;
-
Билирубин меньше 34 мкмоль на литр;
-
Печеночная энцефалопатия отсутствует;
-
Протромбический индекс более 60, или протромбиновое время находится в пределах от 1 до 4, или МНО менее чем 1,7.
2 балла за каждый из параметров выставляется, если:
-
Асцит поддается лечению;
-
Билирубин не более 50 мкмоль на литр;
-
Альбумин не ниже 2,8;
-
Имеется легкая и поддающаяся контролю печеночная энцефалопатия;
-
ПТИ не менее 40, или ПТВ от 4 до 6, или МНО не превышает 2,2.
3 балла выставляется за каждый из параметров:
-
Плохо контролируемый асцит;
-
Билирубин более 50;
-
Альбумин менее 2,8;
-
Печеночная энцефалопатия 3 или 4 степени и плохо поддается контролю;
-
ПТИ менее 40, или ПТВ более 6, или МНО более 2,2.
|
Оцениваемые параметры |
Группа по Чайлд-Пью |
||
|
A (1 балл) |
B (2 балла) |
C (3 балла) |
|
|
Общий билирубин плазмы, мкмоль/л (мг/дл) |
{amp}lt;34 мкмоль/л ({amp}lt; 2 мг/дл) |
34–50 мкмоль/л (2–3 мг/дл) |
{amp}gt;50 мкмоль/л ({amp}gt;3 мг/дл) |
|
Альбумин плазмы крови, г |
{amp}gt;3,5 г |
2,8–3,5 г |
{amp}lt;2,8 г |
|
Асцит |
Отсутствует |
Контролируемый лечением |
Плохо контролируемый |
|
Печеночная энцефалопатия |
Отсутствует |
Степень I–II (лёгкая, терапевтически контролируемая) |
Степень III–IV (тяжёлая, плохо контролируемая) |
|
Протромбиновый индекс (ПТИ),% (или) Протромбиновое время (ПТВ), с (или) Международное нормализованное отношение (МНО) |
{amp}gt;60% 1–4 с {amp}gt;1,70 |
40–60% 4–6 с 1,71–2,20 |
{amp}lt;40% {amp}gt;6 с {amp}gt;2,20 |
Подсчет баллов
Подсчет баллов и итоги:
-
Если больной набирает от 5 до 6 баллов, то годичная выживаемость составляет 100%, а двухлетняя – 85%.
-
Когда больной набирает от 7 до 9 баллов, его относят классу В: годичная выживаемость составляет 81%, а двухлетняя 57%.
-
Класс С приравнивается к диапазону от 10 до 15 баллов и прогноз значительно ухудшается. Годичная выживаемость составляет 45%, а двухлетняя 35%.
Стоит понимать, что эта система оценки является ориентировочной, и она не в состоянии учесть иные параметры болезни, как, например, варикозное расширение вен желудка и пищевода.
Диагностика
Заболевание диагностируется путем изучения истории болезни, медицинского осмотра, результатов анализов, визуальных исследований и биопсии.
Истории болезни и осмотр пациента.
Врач оросит больного о симптомах. Также спросит, есть ли в анамнезе состояния здоровья, которые повышают вероятность развития цирроза, об употреблении алкоголя, а также безрецептурных и рецептурных лекарств.
Далее врач обследует тело пациента, с помощью стетоскопа, чтобы выслушать звуки в животе и постучит по конкретным областям живота. Он проверит, не увеличилась ли печень, а также проверит нет ли нежности или боли в области живота.
Анализы крови.
Специалист может порекомендовать следующие анализы крови:
- анализ печеночных ферментов, показывающая аномальные уровни ферментов печени, которые могут быть признаком повреждения печени. Врач может заподозрить заболевание, если наблюдается:
- повышение уровня печеночных ферментов аланина трансаминазы (АЛТ), аспартат трансаминазы (АСТ) и щелочной фосфатазы (ЩФ);
- повышенный уровень билирубина;
- снижение уровня белков крови.
- общий анализ крови, показывающий признаки инфекции и анемии, которые могут быть вызваны внутренним кровотечением;
- анализы на вирусные инфекции, чтобы увидеть, есть ли гепатит B или гепатит C;
- анализы крови на аутоиммунные заболевания печени, которые включают тесты на антиядерные антитела (АНА), антитела против гладких мышц и антимитохондриальные антитела (АМА)
На основании результатов анализа крови врач может диагностировать определенные причины цирроза.
Визуальные исследования.
Визуальные исследования могут показать размер, форму, текстуру и жесткость печени. Измерение жесткости печени может показать рубцы. Врач может использовать меры жесткости, чтобы увидеть, становится ли рубцевание лучше или хуже. Визуальные тесты также могут показать, сколько жира в печени. Специалист может использовать один или несколько из следующих тестов визуализации:
- магнитно-резонансная томография (МРТ);
- компьютерная томография (КТ);
- ультразвуковое исследование (УЗИ);
- транзиторная эластография, специальное ультразвуковое исследование, измеряющее жесткость печени и жира.

Биопсия печени.
Врач может выполнить биопсию печени, чтобы обнаружить количество рубцов. Биопсия может диагностировать заболевание, когда результаты других тестов не помогают, также она может объяснить причину болезни. Иногда врач с помощью биопсии может обнаружить, что что-то другое, кроме цирроза, привело к повреждению или расширению органа. Врач может также диагностировать рак печени на основании результатов биопсии.
Постановка диагноза включает в себя сбор анамнеза заболевания (алкогольная болезнь, наличие гепатитов вирусного генеза, острые отравления и т.д.), оценку клинической симптоматики и проведение анализов (печеночные пробы, общие и биохимические исследования, УЗИ печени, коагулограмма, ФЭГДС, оценка электролитного баланса, проведение биопсии печени и т.д.).
В анализах отмечается повышение показателей билирубиновых фракций, АСТ и АЛТ, резкая гипопротеинемия, холистеринемия, нарушения гемостаза, развитие тромбоцитопений, анемий.
Поставить такой серьезный диагноз врач не может без проведения комплексного обследования больного. В первую очередь, пациенту необходимо будет сдать кровь на биохимический анализ. Если результаты насторожат доктора, то он отправит пациента на дальнейшую диагностику.
Проведение коагулограммы покажет, имеются ли нарушения со стороны свертывающей системы крови. Общий анализ крови выявит уровень гемоглобина, который, как правило, у больных с циррозом понижен. Часто бывает диагностирована анемия. Кроме того, заметно снижается количество лейкоцитов и тромбоцитов.
Чтобы исключить или подтвердить вирусную природу болезни, пациенту необходимо сдать анализы на выявление гепатитов – А, В, С, D и G. Узнать о наличии скрытого кровотечения в желудочно-кишечном тракте поможет анализ кала на скрытую кровь.

Почечную недостаточность определяют по уровню электролитов и креатина. Если имеется подозрение на рак печени, то больному потребуется сдать кровь на альфа-фетопротеин.
Кроме того, необходимо проведение УЗИ всех органов брюшной полости и портальных сосудов. Важно определить наличие асцита и увеличения селезенки.
С помощью эзофагогастродуоденоскопии врач сделает заключение об имеющемся варикозном расширении вен пищевода и желудка.
Уточнить диагноз и определить стадию развития болезни поможет биопсия печени. При необходимости доктор отправляет больного на сцинтиграфию печени или на КТ.
Как правило, опытный врач в состоянии заподозрить болезнь, исходя лишь из одного анализа – биохимии крови. Показатели при циррозе меняются по определенной схеме: происходит повышение уровня билирубина, печеночных трансаминаз (не выше 40 МЕ), щелочной фосфатазы (не должна быть выше отметки в 140 МЕ), глобулинов, протромбинового времени, гаптоглобина, специфических ферментов печени. На этом фоне происходит падение альбуминов (менее 40 г на литр), протромбина, мочевины (менее 2,5 мкмоль), холестерина (менее 2 мкмоль).
Особенно показателен рост уровня билирубина при циррозе, так как это вещество является продуктом распада эритроцитов и гемоглобина и должно перерабатываться печенью. Когда функциональные возможности органа нарушаются, билирубин начинает в избыточном количестве циркулировать в крови. Это приводит к окрашиванию каловых масс в желто-зеленый цвет, а также к пожелтению кожных покровов, слизистых оболочек и белков глаз.
– Физическое обследование. На этом этапе выявляются следующие отклонения у пациентов с циррозом печени:Печень является уплотнённой и часто увеличенной на ранних стадиях заболевания. (На более поздних стадиях развития цирроза, печень может уменьшиться в размерах и сморщиться.)Вздутый живот врач проверяет на наличие асцита, пальпируя и прислушиваясь к волновым перемещениям жидкости.
Врач также проверит наличие признаков желтухи, атрофии мышц; у мужчин – увеличение молочных желез.История болезни пациента является еще одним из показателей риска возникновения цирроза печени. В основном это пациенты, пораженные алкоголизмом, гепатитом В или С и некоторыми другими заболеваниями.

– Анализы крови. Анализы крови также проводятся для измерения активности печеночных ферментов, связанных с функцией печени. Ферменты известные как аминотрансфераз, в том числе аспартат (АСТ) и аланин (ALT), освобождены, когда печень повреждена. Анализы крови также могут выявить:
- Концентрацию сывороточного альбумина. Содержание сывороточного альбумина в крови (низкий уровень указывает на плохую функцию печени).
- Протромбиновое время. Это время, необходимое для свёртывания плазмы крови больного (чем дольше, тем больше риск кровотечений).
- Щелочная фосфатаза. Высокий уровень ALP может указывать на блокировку желчных протоков.
- Билирубин. Одним из наиболее ярких свидетельств повреждения печени является билирубин, красно-желтый пигмент, который, как правило, метаболизируется в печени и затем выводится с желчью. У пациентов с гепатитом печень не может обработать билирубин, и в крови отмечается рост этого вещества, иногда вызывая желтуху.
– Методы визуализации.Магнитно-резонансная томография (МРТ), компьютерная томография (КТ), УЗИ могут быть полезны в выявлении и определении осложнений в протекании заболеваний, таких как асцит и гепатоцеллюлярная карцинома. Эти способы обследования также способны предоставить информацию о степени повреждения печени.
1. Чрескожная биопсия печени. При этом методе для получения образца печёночной ткани игла вводится через кожу в области печени. Используются различные формы иглы, которые позволяют всасывать или вырезать исследуемую ткань. Этот метод противопоказан пациентам с кровотечениями, также он должен использоваться с осторожностью у пациентов с асцитом или ожирением.
2. Трансвенозная биопсия печени.При этом методе используется катетер (тонкая трубка), который вставляется в яремную вену на шее и пропускается через печеночную вену к печени. Катетер вместе с иглой, имея всасывающее устройство, собирает печеночные пробы. Эта процедура достаточно рискованная, но она может быть использована для пациентов с тяжелыми асцитом.
– Лапароскопия. Процедура достаточно эффективна для выявления рака печени, асцита и некоторых других патологий. При проведении лапароскопии делается небольшой разрез брюшной стенки, через который врач вводит тонкую трубку, содержащую небольшие хирургические инструменты и крошечные камеры для просмотра поверхности печени.
– Эндоскопия. Некоторые врачи рекомендуют проведение эндоскопии у пациентов с наличием ранних симптомов цирроза печени для выявления варикозно- расширенных вен пищевода и предотвращения риска кровотечений. При осуществлении этой процедуры волоконно-оптическая трубка вставляется в гортань. Трубка содержит крошечные камеры, которые позволяют исследовать пищевод, выявить область возможного развития варикозного расширения вен.
Лечение цирроза
Как лечить цирроз печени. Для этого нужно:
- устранить причину заболевания;
- остановить прогрессирование перерождения ткани печени в фиброзные узлы;
- компенсировать возникшие нарушения;
- уменьшить нагрузку на вены портальной системы;
- вылечить осложнения и предупредить развитие дальнейших проблем.
Это лечение зависит от причин цирроз печени:
- При алкогольном циррозе – устранить поступление алкоголя в организм.
- При вирусном гепатите назначаются особые противовирусные средства: пегилированные интерфероны, рибонуклеаза и так далее.
- Аутоиммунный гепатит лечится препаратами, подавляющими иммунитет.
- Цирроз, возникший в результате жирового гепатита, лечится низколипидной диетой.
- Билиарный цирроз лечится устранением сужения желчевыводящих путей.
| Общие правила | Можно | Нельзя |
|
Белков: 1-1,5 г/кг веса. Их отменяют на терминальной стадии, когда нарушено сознание; Жиров – 80-90 гр/сутки (1:1 животного и белкового происхождения); Углеводов – 400-500 гр/сутки. Количество приемов пищи: 5-6 в сутки, небольшими порциями |
|
При асците исключают сок |
Образ жизни при циррозе тоже корректируется:
- нельзя поднимать тяжести, ведь это может спровоцировать желудочно-кишечное кровотечение;
- больше отдыхать;
- ежедневно измерять объем живота и вес: увеличение и того, и другого говорит о задержке жидкости;
- обязательно считать соотношение принимаемой жидкости (не только воды) и выделяемой мочи. Последнего должно быть немного меньше;
- при развитии асцита нужно уменьшать объем принимаемой жидкости до 1-1,5 л;
- контролировать изменение своего почерка: например, писать короткую фразу ежедневно, с проставлением в тетради даты.

При циррозе каждый препарат назначают обоснованно, ведь печень повреждена, и лишняя нагрузка препаратами ей не полезна. Но без таких лекарств не обойтись:
- Дюфалак, Нормазе или Прелаксан. Эти препараты лактулозы связывают токсичные для мозга аминокислоты, которые вызывают энцефалопатию.
- Гепатопротекторы – препараты, улучшающие работу клеток печени: Гептрал, Орнитокс, Урсохол.
- Мочегонные препараты – для удаления избытка жидкости из ткани. При циррозе хорошо работает препарат Верошпирон в небольших дозах.
- В некоторых случаях, при асците, есть смысл принимать антибиотики, очищающие кишечник: Канамицин, Ампициллин. Это – профилактика спонтанного бактериального перитонита.
- Для снижения давления в воротной вене эффективны Молсидомин, бета-блокаторы: Пропранолол, Атенолол. При этом нужен контроль артериального давления.
Народное лечение цирроза печени предлагает следующие рецепты:
- Смешать 10 г, 20 г корневищ пырея, 20 г шиповника. 1 ст.л. смеси залить 200 мл воды, варить 10 минут. Потом отвар охладить, принимать по 1 ст. дважды в сутки.
- Взять по 3 ст.л. промытого овса, березовых почек, 2 ст.л. измельченных листьев брусники, залить 4 л, настоять 1 сутки в прохладном месте. Отдельно сделать отвар шиповника. Через сутки оба отвара смешать, добавить по 2 ст.л. кукурузных рылец и спорыша. Весь настой проварить 15 минут, процедить, хранить в условиях холодильника.
- Нужно 3 головки чеснока, 4 лимона, 200 г оливкового масла, килограмм меда. С лимонов срезать кожуру, вынуть косточки, прокрутить лимоны и чеснок на мясорубке, соединить с маслом и медом. Массу перемешать, поставить на сутки в холодильник и после – хранить там. Принимать по чайной ложке за 30 минут до еды трижды в сутки. Нужно съесть все, потом трижды в год повторить такую манипуляцию.
Внимание.Лечение цирроза печени подбирается гепатологом. Лечение травами, минеральными водами, голоданием, народными средствами и т.д. категорически запрещено.
Все медикаменты назначаются только специалистом, строго по жизненным показаниям.
Основными принципам лечения заболевания являются назначение:
- диеты (диета при циррозе назначается в обязательном порядке);
- гепатопротекторных средств;
- витаминных комплексов;
- ферментов;
- по показаниям (противовирусных средств, антибиотиков, мочегонных препаратов, клизм, сорбентов, цитостатических средств (при аутоиммунных воспалениях), преднизолона, препаратов пропранолона и т.д.).
По показаниям проводится оперативное лечение.
Справочно. Диета при циррозе печени должна быть максимально легко усвояемой, с полным исключением жирных, жареных, копченых, острых и т.д. продуктов. Также необходимо исключить из рациона: алкоголь, сладости, фастфуды, шоколад, чеснок, газировки и т.д.
Очень важно соблюдать охранительный режим. Пациентам следует полноценно высыпаться, избегать физического и эмоционального перенапряжения, инсоляций, переохлаждений и т.д.
Цирроз печени – неизлечимое заболевание. Лечение проводится для того, чтобы замедлить прогрессирование повреждения печени и снизить риск дальнейших осложнений. В настоящее время не существует препаратов для лечения рубцевания печени, но в то же время ученые занимаются изучением различных видов антифибротических наркотиков.
Лечение цирроза печени зависит и от причины возникновения данного заболевания.
– Хронический гепатит. Для лечения хронического гепатита В используются многие виды противовирусных препаратов, таких как, ПЭГ-интерферон, аналоги нуклеозидов и нуклеотидные аналоги. Пациенты с хроническим гепатитом С при комбинированной терапии принимали ПЭГ-интерферон и рибаварин. В 2011 году для борьбы с гепатитом C были одобрены два новых препарата для комбинированной терапии – Телапревир (Incivek) и Боцепревир (Victrelis).
– Аутоиммунный гепатит. Аутоиммунный гепатит лечится при помощи кортикостероид преднизолона и иногда иммунодепрессантов, таких как Азатиоприн (Imuran).
Урсосан, Урсофальк, Урсодез, Урсохол, Урсолив.Зуд, как правило, снимается противохолестериновыми препаратами, такими как Холестирамин (Questran) и Колестипол (Колестид). Для лечения инфекции в желчных протоках также можно применять Антибиотики и препараты, оказывающие иммунодепрессивное действие (Преднизолон, Азатиоприн, Циклоспорин, Метотрексат). Иногда для того, чтобы открыть желчные протоки, прибегают к хирургическому вмешательству.
– Безалкогольная жировая болезнь печени (БАЖБП) и безалкогольные стеатогепатит (БАСГ). Основными подходами к лечению этих заболеваний (в том числе сахарного диабета и повышенного холестерина), является снижение веса с помощью диеты и физических упражнений.
– Гемохроматоз. Гемохроматоз лечат кровопусканиями – процедура, которая включает в себя удаление некоторого количества крови один или два раза в неделю при нормальном уровне железа.
– Лечение асцита. Первый этап лечения больных с асцитом (скопление жидкости в брюшной полости) включает в себя следующее:
- Ограничение употребления соли (обычно менее 15 мг в день)
- Медикаментозное лечение мочегонными средствами, такими как Спиронолактон (Aldactone) и Фуросемид.
- Полное воздержание от алкоголя
- Ограничение употребления жидкости, как правило, не требуется, если уровень натрия в крови низкий.
- Пациентам с асцитом, которым не помогают обычные диуретики, через месяц течения болезни (рефрактерного асцита), могут потребоваться процедуры для уменьшения жидкости в брюшной полости. Для лечения асцита или при осложнениях может быть использован парацентез (выведение жидкости из брюшной полости с помощью тонкой иглы).
Врачи не имеют специальных методов лечения, которые могли бы вылечить конкретно цирроз. Тем не менее, они могут лечить многие заболевания, которые вызывают цирроз (и основная терапия направленно на это). Некоторые из болезней, вызывающих цирроз, могут быть вылечены. Лечение основных причин может предотвратить ухудшение заболевания и предотвратить печеночную недостаточность. Успешное лечение может постепенно улучшить некоторые рубцы в печени.
Причины цирроза лечатся в основном с помощью лекарств. Врач будет рекомендовать прекратить употребление алкоголя и принимать определенные лекарства, которые, возможно, вызвали цирроз или может ее ухудшить.
Алкогольная болезнь печени.
Если пациент страдает алкогольной болезнью печени, врач порекомендует полностью прекратить употребление алкоголя.
Неалкогольная жировая болезнь печени.
Если причина в неалкогольной жировой болезни печени, врач может порекомендовать сбросить вес. Потеря веса в результате здорового питания и регулярных физических нагрузок может уменьшить количество жира в печени, воспаления и образование рубцов.
Хронический гепатит С.
Если человек страдает хроническим гепатитом С, врач может назначить одно или несколько лекарств, одобренные для лечения гепатита С с 2013 года. Исследования показали, что эти лекарства могут вылечить хронический гепатит С у 80–95 процентов людей с этим заболеванием.
Хронический гепатит В.
При хроническом гепатите B врач может назначить противовирусные препараты, которые замедляют или предотвращают дальнейшее повреждение вирусом печени
Аутоиммунный гепатит.

Лечат аутоиммунный гепатит с помощью лекарств, которые подавляют или снижают активность иммунной системы.
Заболевания, которые повреждают, разрушают или блокируют желчные протоки.
Врачи обычно лечат заболевания, которые повреждают, разрушают или блокируют желчные протоки, с помощью таких лекарств, как урсодезоксихолевая кислота (Урсосан, Эксхол). Врачи могут также воспользоваться хирургическими процедурами, чтобы открыть желчные протоки, которые сужены или заблокированы.
Заболевания, которые повреждают, разрушают или блокируют желчные протоки, включают первичный желчный холангит и первичный склерозирующий холангит.
Что можно сделать, чтобы не допустить ухудшения цирроза?
Чтобы предотвратить ухудшение цирроза, можно сделать следующее:
- Не пить алкоголь и не употреблять запрещенные вещества.
- Поговорить с врачом, прежде чем принимать:
- Принимайте лекарства в соответствии с указаниями.
- Сделайте вакцину от гепатита А, гепатита В, гриппа, пневмонии, вызываемыми некоторыми бактериями, и опоясывающего лишая.
- Сделайте скрининговый анализ крови на гепатит С.
- Соблюдайте здоровую, сбалансированную диету.
- Избегайте сырых или недоваренных моллюсков, рыбы и мяса.
- Старайтесь поддерживать здоровый вес тела.
Поговорите с врачом о риске заболевания раком печени и о том, как часто следует проходить обследование.
Можно ли вылечить цирроз печени?
Большинство больных, услышав от врача страшный диагноз, вполне резонно задаются вопросом: можно ли полностью избавиться от болезни? Такими возможностями современная медицина не располагает. Единственный вариант радикального лечения – это пересадить донорский орган. Однако трансплантация печени подходит далеко не каждому больному и при этом стоит немалых денег.

Тем не менее, не стоит отчаиваться, ведь если болезнь была обнаружена на ранних стадиях, то остановить её прогрессирование вполне возможно, благодаря адекватной терапии. В том случае, если цирроз обнаруживается на поздних стадиях, врачам, возможно, удастся несколько замедлить прогрессирование болезни и отсрочить время наступления осложнений.
Ученые не оставляют попыток разработать лекарство, способное избавить от цирроза. Но пока официальная медицина не объявила ни об одном средстве, способном полностью излечить человека. Однако перевести цирроз в разряд контролируемых хронических заболеваний вполне реально.
Как лечить цирроз печени?
Что касается лечения, то оно подбирается строго индивидуально в каждом конкретном случае. Однако существуют определенные критерии, применимые к терапии болезни. Так, компенсированная стадия цирроза нуждается в устранении основной причины, которая привела к развитию патологии. Пациенту прописывают лекарственные средства для терапии гепатита, предпринимают попытки избавить его алкогольной зависимости и т. д. К тому же, необходимо снизить риск развития осложнений, которые способны усугубить течение заболевания.
Больному в обязательном порядке необходимо придерживаться диеты с оптимальным содержанием белков и углеводов. Важно исключить любой вид алкоголя, вредные продукты. Все лекарственные препараты применяются только по назначению врача, их приём должен быть обусловлен жизненной необходимостью.
Как правило, больному не рекомендованы физиотерапевтические процедуры, физические нагрузки, лечение теплом. Ни одно средство народной медицины нельзя применять без предварительной консультации с лечащим доктором.
Если больной обращается за помощью на стадии декомпенсации, то он проходит лечение в условиях стационара, что обусловлено высоким риском развития осложнений. Основная цель, преследуемая любым врачом в этот период – остановка прогрессирования болезни. Для этого используются лекарственные препараты, которые подбираются по индивидуальной схеме и зависят от формы циррозы.
Возможно назначение гепатопротекторов, препаратов урсодезоксихолевой кислоты, нитратов и b-адреноблокаторов.
Единственным радикальным методом лечения является трансплантация поврежденного органа. Операция осуществляется в том случае, если собственная печень не в состоянии справляться с возложенными на нее функциями, а консервативная терапия оказывается бессильной.
Донорский орган изымается у умершего человека, который при жизни не написал отказа от такого изъятия, хотя законы в разных странах различные. Так как операция является достаточно сложной и впоследствии требует пожизненного приема препаратов, подавляющих иммунитет, её не проводят на ранних стадиях цирроза.
Среди показаний к трансплантации можно выделить следующие:
-
Внутренние кровотечения, не поддающиеся медикаментозной коррекции;
-
Асцит, не реагирующий на лечение;
-
Падение альбумина ниже отметки в 30 г;
-
Рост протромбинового времени выше 17 с.
Эти показатели являются прямой угрозой не только для здоровья, но и для жизни пациента, поэтому требуют проведения трансплантации органа. Однако не короче и список противопоказаний, среди которых наличие инфекционного процесса, тяжелые патологии сердца и легких, любые злокачественные опухоли с метастазами, поражение головного мозга, возраст старше 60 лет или младше 2 лет, ожирение и пр.
Сама операция длится не менее 8 часов, заключается в удалении поврежденного органа и пересадке здорового. Возможно, что от донора будет трансплантирована только часть печени. Что касается прогноза после пересадки, то он достаточно благоприятный, хотя определенные риски все же существуют, например, отторжение печени, тромбоз печеночной артерии и другие.
Прогноз
Решающим, в определении прогноза, считается определение этиологии, сохранность функции печени, формирование осложнений. В современной медицине совершенствуются методы лечения, появляются новые и диагностика не стоит на месте, что помогает влиять на прогноз.
Профилактика цирроза.
Заключается в устранении нежелательного воздействия этиологических факторов, раннее установление диагноза, как можно раньше начатое лечение заболеваний печени и болезней желчевыводящих путей, профилактика осложнений. Предотвращение повторного воздействия на печень алкоголя, гепатотоксичных веществ, вирусов.
Цирроз печени неизлечим, только если не проведена пересадка печени. С помощью вышеуказанных препаратов можно только поддерживать более или менее достойное качество жизни.
Сколько живут с циррозом печени, зависит от причины заболевания, стадии, на которой он был обнаружен и осложнений, которые успели развиться на момент начала лечения:
- при развитии асцита живут 3-5 лет;
- если развивается желудочно-кишечное кровотечение в первый раз, переживет его от 1/3 до половины людей;
- если развилась печеночная кома, это означает практически 100% летальность.
| Параметр | Баллы | ||
| 1 | 2 | 3 | |
| Асцит | Нет | Живот мягкий, уходит под действие мочегонных | Живот напряжен, его объем плохо уменьшается при приеме мочегонных |
| Изменение личности, памяти, сонливости | Нет | Легкая степень | Сильно выражена |
| Билирубин общий | Меньше 34 мкмоль/л | 31-51 мкмоль/л | Больше 51 мкмоль/л |
| Альбумин | 3,5 г/л и более | 2,8-3,5 г/л | Менее 2,8 г/л |
| Протромбиновый индекс | Более 60% | 40-60% | Менее 40% |
| Сумма баллов | 5-6 | 7-9 | 10-15 |
| Сколько живут | 15-20 лет | Надо пересаживать печень, но послеоперационная летальность – 30% | 1-3 года. Если провести трансплантацию на этой стадии, вероятность умереть после операции 82 из 100 |
Выживаемость человека с циррозом печени зависит от тяжести рубцов.
15-летнее наблюдение за 100 людей, в Норвегии с тяжелым алкогольным циррозом печени показало, что 71 процентов людей в исследовании, умерли в течение 5 лет после постановки диагноза. Смертность через 15 лет после постановки диагноза составила 90 процентов.
Продолжительное употребление алкоголя и пожилой возраст были связаны с более высоким уровнем смертности среди людей с этой болезнью.
Это ограниченное исследование, но оно показывает, что цирроз является серьезным заболеванием, которое значительно сокращает продолжительность жизни и ухудшает качество жизни.
Дают ли инвалидность при циррозе печени?
Оформление инвалидности при этом заболевании возможно. Группа, которая будет присвоена человеку, зависит от тяжести течения цирроза и его стадии. Как правило, при диагностировании первой стадии болезни пациенту положена 3-я группа инвалидности. Если цирроз достиг стадии декомпенсации, то человеку присвоят 2 группу инвалидности. Когда заболевание находится на терминальных стадиях, то человеку положена первая группа.
Чтобы получить помощь от государства, пациенту необходимо будет пройти специальную комиссию, на которую он будет направлен лечащим доктором.
