
Симптом появляется из-за того, что в капилляры поступает большое количество крови. Пальмарная эритема опасна для здоровья и жизни. Соответственно, если человек выявил у себя этот симптом, нужно срочно обращаться к врачу.
Эритема не всегда указывает на патологию. Она может развиться у здорового человека, и вскоре исчезнуть. Но если заметно стойкое покраснение, которое не проходит около 2-х дней, нужно забеспокоиться! Пальмарная эритема часто указывает на болезни печени. Несвоевременное лечение патологий может закончиться инфицированием организма и даже летальным исходом.
Основные виды эритемы:
- «Печеночные ладони». Появляется на фоне патологий печени.
- Инфекционная эритема. Возникает в результате инфекционных недугов. Часто появляется у детей и сопровождается повышением температуры.
- Узловая эритема может возникнуть при приеме неподходящих лекарств, а также на фоне вирусной инфекции.
- Многоформная эритема развивается вследствие инфекционных и вирусных болезней. Протекает тяжело: характеризуется ознобом, повышением температуры, болью в суставах.
- Внезапная эритема. Симптом сопровождается повышением температуры до отметки 40 градусов.
- Мигрирующая эритема. Появляется после укусов насекомых.
Спиртные напитки и некоторые продукты их распада (ацетальдегид) отравляют клетки печени. Усиливающим неблагоприятным фактором может быть недостаток в питании белка и витаминов. Болезнь прогрессирует по следующим этапам:
-
-
- жировая дистрофия – алкогольный стеатоз, ранняя стадия болезни;
- воспаление тканей – острый и хронический гепатит;
- разрастание соединительной ткани – фиброз;
- атрофия и дегенеративные изменения железы – цирроз;
- злокачественная опухоль – гепатоцеллюлярная карцинома.
-
Даже непродолжительный прием спиртных напитков формирует жировую дистрофию печени. Прогрессирование болезни зависит от индивидуальной восприимчивости, конституции тела и наследственных особенностей организма.
Жировая дистрофия развивается не только в результате злоупотребления алкоголем, но и при различных расстройствах обменных процессов: при повышенной концентрации инсулина в плазме крови, протекающей с избыточным отложением жировой ткани, при нарушении расщепления и выведения жиров из организма, при диабете 2 типа.
Алкогольная болезнь печени протекает бессимптомно и диагностируется при определении состояния хронического алкогольного отравления. Часто больные не признаются в том, что постоянно принимают спиртные напитки, опасаясь невнимательного отношения к себе со стороны медперсонала, поэтому у врачей есть определенный метод клинико-лабораторных признаков определения отравления алкогольными токсинами, что дает возможность установить причину поражения органа – прием алкоголя.

Жировая дистрофия печени характеризуется увеличением ее размеров. Боль не ощущается, желтухи обычно нет. Иногда дискомфорт присутствует при пальпации. Лабораторные анализы печеночных поражений не показывают. Биопсия железы может подтвердить диагноз, однако, как правило, она не делается. Сбалансированная диета в течение нескольких недель, отказ от алкоголя устраняют стеатоз.
Если алкоголь и дальше отравляет клетки печени, болезнь прогрессирует до алкогольного гепатита – воспаления с последующим некрозом (омертвением) клеток. Развивается фиброз, который также протекает без внешних симптомов поражения.
Прием на этом этапе препаратов урсодеоксихолевой кислоты (Урсосан) уменьшит и предотвратит интоксикацию печени. Эффект подтвержден исследованиями в областях кардиологии и онкологии. Дополнительный легкий антидепрессивный эффект дает лекарственное средство, хорошо себя зарекомендовавшее в наркологии, – адеметионин (Гептрал, российский аналог – Гептор).
Алкогольный стаж от 5 до 15 лет формирует тяжелый фиброз или цирроз печени у 10 – 50% больных стеатогепатитом.
Основные признаки цирроза – обнаруженное при УЗИ повышенное давление в системе воротной вены, нарушение функций печени (печеночная недостаточность). Дополнительные признаки цирроза, которые могут осложниться кровотечениями:
-
-
- варикоз вен пищевода и геморроидальных вен;
- брюшная водянка;
- увеличение селезенки.
-
Нарушение функций печени сопровождается следующими печеночными знаками: сосудистые звездочки, покраснение ладоней, увеличение грудной железы.После длительного алкогольного запоя может появиться желтуха – острый алкогольный гепатит. Поражение сопровождается болью в животе, скачками температуры, потерей аппетита и ростом количества лейкоцитов. Острый алкогольный гепатит проявляется, как правило, при уже сформированном циррозе и угрожает жизни пациента.
Цирроз от отравления лекарствами бывает нечасто. И все же есть медикаменты (и те, что отпускаются без рецепта в том числе), которые токсично действуют на железу и содействуют развитию других ее хронических патологий.Большинство медикаментов хорошо всасываются в желудочно-кишечном тракте и поступают в печень, где они превращаются в более простые компоненты (метаболизируются), которые легче выводятся из организма.
Около 1000 лекарственных веществ – как хорошо изученных, так и новых – могут повреждать печень. Степень токсичности может быть разная – от небольшого увеличения активности ферментов до воспаления и цирроза. Один и тот же препарат вызывает разные типы реагирования.

При приеме высоких доз лекарственных средств отравляющее действие на печень могут оказать парацетамол, амиодарон, циклофосфамид, циклоспорин, метотрексат, ниацин, оральные контрацептивы, тетрациклин. Токсичность лекарства возрастает при одновременном приеме алкоголя и других лекарств. Поражения печени, вызываемые лекарствами с прямым ядовитым действием, зависимым от дозы, обычно можно предвидеть, и, соответственно, их легче диагностировать.
К препаратам, при приеме которых зафиксированы реакции, относятся хинидин, оральные контрацептивы, дилтиазем, сульфониламиды, анаболические стероиды, карбамазепин, изониазид, диклофенак, венлафаксин, ловастатин, макролиды, хлорпромазин, тетрациклин, метилдопа, метотрексат, амоксиклав, циклоспорин и некоторые другие.
Интоксикация лекарствами может протекать по-разному, однако для большинства препаратов характерен определенный механизм воздействия. Некроз печени развивается при интоксикации галотаном и изониазидом, уменьшение поступления жёлчи в сочетании с гепатитом происходит при приеме хлорпромазина и эритромицина.
Следствием вызванного лекарством разрушения эритроцитов крови может стать легкая желтуха. При этом печень не воспаляется, и печеночные ферменты вырабатываются в норме.Особенных внешних признаков лекарственной интоксикации печени нет. Лечение больного органа, пораженного лекарствами – срочная отмена медикаментов, которые могли вызвать повреждение. Обычно для восстановления функции железы этого достаточно в нетяжелых случаях.
Выявление первопричиного симптома
При выявлении пальмарной эритемы у взрослого нужно обращаться к дерматологу. Специалист изучит особенности кожи, проведет общий осмотр и установит первопричину симптома. Другие врачи подтвердят взаимосвязь эритемы с конкретными патологиями. Для подтверждения болезни нужно сдать биохимический анализ крови, анализ мочи и бакпосев.
Пальмарная эритема не поддается лечению: необходимо лечить болезнь, которая вызвала симптом. Как мы уже выяснили, эритема указывает на болезни печени, в связи с этим, лечение должно быть соответственным. После выявления истинных причин эритемы врач назначает терапию. Длительность лечения зависит от своевременности обращения в клинику. Если медлить с визитом к врачу, недуг будет прогрессировать, лечение окажется более сложным.
Как правило, печёночная эритема ладоней появляется симметрично на обеих ладонях и имеет чёткие очертания. Шелушения и жжения (как при дерматологических заболеваниях) не наблюдается. Кроме этого, могут присутствовать и такие признаки:
- при нажатии на область покраснения остаётся светло-розовый след;
- может присутствовать лёгкая болезненность;
- появление сосудистых звёздочек;
- периодический зуд;
- ощущение жара на поражённых ладонях и стопах, местное повышение температуры.
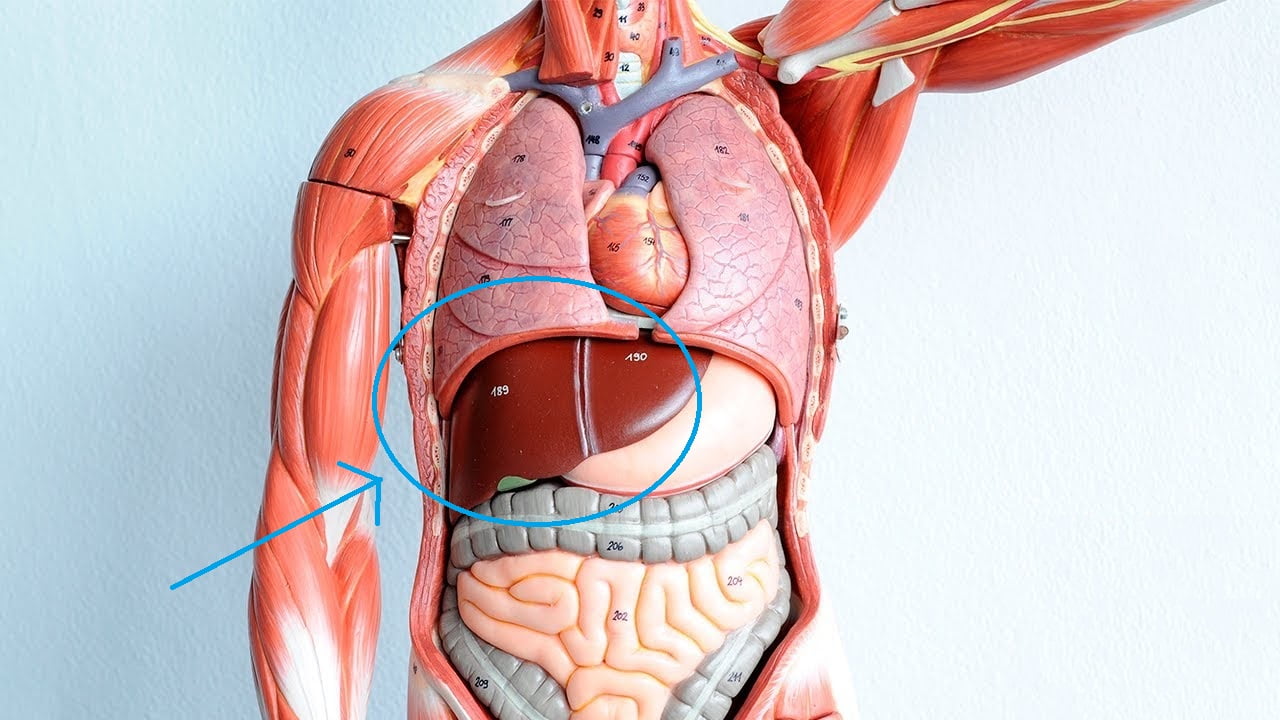
В зависимости от первопричинного фактора клиническая картина будет дополняться специфическими признаками.
При появлении таких нарушений следует обращаться за медицинской помощью, а не заниматься самолечением. Игнорирование такого симптома или самолечение может привести к развитию серьёзных осложнений, не исключение и летальный исход.
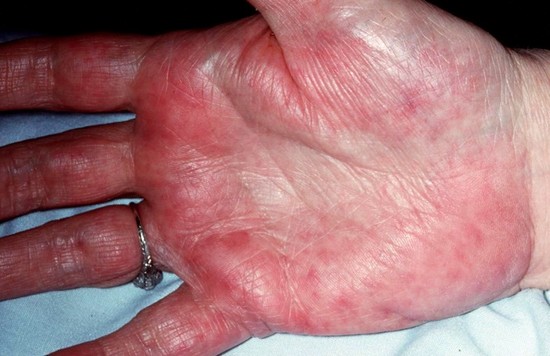
Симптомы печёночных ладоней
Симптомы острого поражения печени достаточно очевидны и помогают врачу практически сразу предположить, что железа вовлечена в патологический процесс. Это боль под правым ребром, резкие скачки температуры тела, желтуха, бесцветный кал, темная моча.
https://www.youtube.com/watch?v=vcvL80dFCHM
Хронические заболевания не проявляются, и долгое время признаки больной печени характеризуются общей симптоматикой: упадок сил, быстрая утомляемость, расстройства сна, подавленное настроение. Однако при последовательном подробном расспросе врачу не составит труда заподозрить болезнь печени при минимуме симптомов.
Значимыми, но менее частыми признаками больной печени являются желтушность кожных покровов и слизистых оболочек, увеличение селезенки, зуд. Желтушный оттенок кожа приобретает при инфицировании гепатитом в острый период, при токсическом гепатите и при циррозе. Хронический гепатит чаще протекает без этого симптома.

Одновременно возникающая желтушность и зуд кожи свидетельствуют о расстройстве оттока жёлчи. Так манифестируют склерозирующий холангит, билиарный цирроз, а также обозначаются камни в желчных канальцах, особенно если дополнительно присутствуют боль под правым ребром (болит печень), увеличение температуры тела.
Предлагаем ознакомиться Как восстановить организм после длительного запоя
Клетки печени не имеют нервных волокон, и поэтому даже тяжелое поражение печени циррозом не дает о себе знать болью. Изредка боль под правым ребром может быть спровоцирована одновременным повреждением желчного пузыря, желчных канальцев или находящегося рядом кишечника.
Нервные волокна есть в соединительной капсуле, покрывающей поверхность железы. Печень болит только при существенном увеличении органа из-за растяжения оболочки – ощущается тяжесть в правом боку, тупая боль. Увеличение объема печени является иногда единственным, но одним из ключевых симптомов хронических патологий органа.
Хронические болезни печени сопровождаются менее очевидными признаками патологии. Но сочетание нескольких неспецифических симптомов может указать на проблемы с железой:
-
- расширение мелких сосудов – сеточки или звездочки – на коже в верхней части туловища;
- покраснение ладоней;
- гладкий, без сосочков язык малинового цвета;
- дрожание пальцев рук, высунутого языка;
- пожелтевшая оболочка глаза;
- укоротившиеся сухожилия сгибателей пальцев кисти руки, не дающие возможности пальцу полностью выпрямиться;
- плоские доброкачественные наросты в виде бляшек, располагающихся чаще всего на верхнем веке;
- пальцы, похожие на барабанные палочки;
- увеличение грудной железы у мужчин, нарушение роста волос на подбородке и под мышками.
Одновременное присутствие перечисленных выше нескольких симптомов предполагает у пациента болезнь печени, связанную с употреблением алкоголя.
Хронические болезни печени часто сопровождаются общими симптомами, характерными для других болезней. В ряде случаев они диагностируется не сразу, так как боли в печени нет, пациент приходит на прием к докторам другого профиля. Неспецифичные признаки больной печени: вялость, болезненное состояние, сыпь или кровоизлияния на коже, болят мышцы и суставы, сухость во рту, сухие глаза, ухудшения в общем анализе крови, признаки расстройства почек (плохой анализ мочи).
Проблемы с кожей при печеночных заболеваниях
А сейчас давайте узнаем, какие же проблемы с кожей могут появиться при заболеваниях печени и могут указывать на нарушения ее нормальной работы. Так, при заболеваниях печени высыпания имеют разный характер, начиная от небольшой сыпи и дерматита и заканчивая серьезными поражениями кожи. Давайте изучим описание наиболее серьезных нарушений кожи при печеночных заболеваниях, причем не только пятен, но и других проявлений.
Зуд кожи является частым симптомом желтухи при наличии синдрома холестаза. Он появляется из-за увеличенного содержания в крови желчной кислоты. Зуд кожи характерен при некоторых необструктивных заболеваниях печени, в частности, гемахроматозе. При других видах желтухи зуд почти не появляется. В отдельных случаях зуд кожи может появиться на какое-то время перед желтухой или других заболеваниях печени и сопровождаться сыпью разного характера.
Печеночный зуд бывает:
- приступообразным;
- краткосрочным;
- упорным;
- мучительным.
Чаще всего зудят такие участки кожи, как руки, ноги и туловище. На коже появляются следы расчесов, круглые желтые подкожные бляшки, которые называют ксантоматозной сыпью, которые поражают участки кожи вокруг глаз или кожные складки.
При многих заболеваниях печени в крови повышается уровень билирубина, вследствие чего слизистые оболочки и кожа приобретают желтый оттенок. Желтые очаги сначала появляются во рту и на склерах, а потом характерный оттенок приобретает лицо, ладони и подошвы.
Заметной желтуха становится, если уровень билирубина имеет показатель как минимум 34 мкмоль/л. Желтый окрас распределяется по телу неравномерно, минимально при этом поражаются ноги, максимально – туловище.
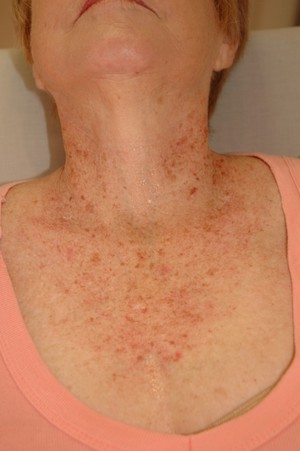
«Звездочки»
«Сосудистые звездочки» в виде небольших многочисленных пульсирующих сосудистых эктазий темно-красного оттенка, возвышенных над кожей, также свидетельствуют о наличии тех или иных заболеваний печени. Они характеризуются тем, что имеют лучеобразные мелкие ответвления в виде сосудистых веточек. Появляются эти пятна на таких участках кожи, как:
- спина;
- лицо;
- шея;
- руки;
- плечи.
Пурпура при заболеваниях печени – это небольшие кровоизлияния на коже в большом количестве, которые появляются как на самом теле, так и слизистых оболочках. В отличие от других видов сыпи, они не исчезают при надавливании. В зависимости от заболевания могут иметь разные размеры, начиная от мелких точек и заканчивая крупными пятнами. При таком проявлении часто возможны носовые кровотечения или маточные у женщин.
Если ладони имеют ярко-красный оттенок, то это называют плантарной эритемой – симптомом, характерным для того или иного хронического заболевания печени. Красная часть бледнеет при надавливании, но затем все равно восстанавливается.
Также при печеночных недугах могут возвышаться большой палец и мизинец. Подобные симптомы характерны не только при заболеваниях печени, но и во время беременности или при ревматоидном полиартрите.
А плантарная эритема может распространяться не только на ладони, но и на подошвы ног.
Что же касается пятен на языке, то при хронических заболеваниях печени он становится:
- отечным;
- ярко-красным;
- «лакированным».
В отдельных случаях язык может приобрести оттенок от темно-красного до фиолетового, появляется сухость. Все это говорит о печеночной недостаточности. Слизистая оболочка во рту и на губах тоже становится красной.
Достаточно часто о проблемах с печенью сигнализирует такой симптом, как появление пигментных пятен на коже в большом количестве. Эти пятна – частый спутник практически всех хронических проблем с печенью. Бронзовые или грязно-серые пятна начинают появляться:
- на руках;
- на ладонях;
- в подмышечных впадинах;
- на лице на боковой поверхности щек, где идет переход на шею.
Некоторые специалисты считают, что появление пигментных пятен зависит от поражения паренхимы печени с синдромом холестаза, а также сокращения дезинтоксикационного свойства органа. Но это лишь теория, истинная причина появления пятен до конца не выявлена.
В большинстве случаев перечисленные проявления и симптомы исчезают при лечении основного заболевания.
Наиболее неприятным симптомом является зуд кожи, который характерен для многих печеночных недугов. Зуд нужно лечить посредством устранения первопричины. Но, наряду с этим, врачи также рекомендуют применять лекарства для угнетения поглощения солей желчных кислот гепатоцитами или те, которые предназначены для борьбы с холестазом, например, метронидазол.
Стоит отметить, что терапия посредством метронидазола существенно сокращает проявления зуда даже в тех случаях, когда это не получается сделать с помощью других препаратов. Но есть риск того, что после отмены применения этого средства зуд может вернуться спустя месяц-другой. При повторном кратком курсе лечения зуд вновь исчезнет.
Кроме того, благодаря метронидазолу сокращается уровень липопротеидов, вследствие чего улучшается обмен липидами в организме. Однако как самостоятельный препарат для лечения нарушений липидного обмена метронидазол пока не рекомендуют из-за малого количества проведенных исследований.

Печень можно смело назвать «лабораторией» нашего организма, ведь именно этому органу доверены наиболее сложные химические процессы, происходящие в нашем организме. Соответственно, при малейших проблемах с печенью, организм уже не может работать слаженно, как до этого.
Есть немало симптомов, которые сигнализируют о том, что наша печень находится в опасности. К ним относится и появление пятен, и сыпь, и зуд, важно лишь правильно оценить эти симптомы и понять их истинную причину.
Конечно же, современная медицина сейчас лучше справляется с лечением печеночных заболеваний, чем даже 50 лет назад. Но, даже несмотря на это лучше не обращаться к врачу в самый последний момент при тех или иных симптомах, а выявить то или иное заболевание как можно раньше. Поэтому если вас беспокоят непонятные пятна, внезапно появившиеся на лице, лучше не просто их прятать, а обратиться к врачу, чтобы узнать, что послужило причиной их появления.
Пятна на коже при заболеваниях печени
Она не сопровождается болями, но это не значит, что ее нужно игнорировать. Эритема появляется при разных патологиях, связанных с печенью. Если надавить на покрасневший участок, сыпь исчезает, затем — образуется снова. Симптом часто сочетается с болями в правом подреберье: они, как раз таки указывают на патологии печени.
Ладони краснеют симметрично. Высыпания проявляются в виде мелких пятен или точечного рисунка. Печеночная эритема появляется вследствие острых и хронических болезней, связанных с печенью. Симптом может присутствовать у детей и беременных. Пальмарная эритема сопровождается повышенной утомляемостью, слабостью, незначительным подъемом температуры.
Если у человека развивается патология, связанная с печенью, он становится раздражительным. Периодически появляются головные боли, сон нарушается, пот выделяется обильно. Гепатит может протекать скрыто, особенно, если он обрел хроническую форму. В данном случае одно только покраснение ладоней будет указывать патологию (скрытую инфекцию).
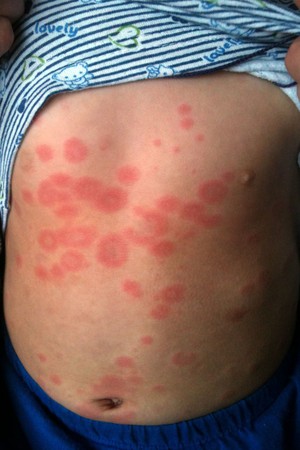
Если у ребенка краснеют ладони, это может указывать на гепатит. Печеночная эритема у детей сопровождается:
- ознобом;
- сыпью;
- нарастающими болями в подреберье.
Предлагаем ознакомиться Что делать если папа пьяный и ругается
При пальмарной эритеме на коже формируются «звездочки». Печень и селезенка увеличиваются в размерах, наблюдается подъем температуры. Дети с этим симптомом быстро утомляются, испытывают головные боли. При выявлении хотя бы одного таких симптомов нужно отвести ребенка к педиатру. Гепатит у детей развивается быстро и часто становится хроническим! Обострение хронического гепатита случается 2-3 раза в год.
Проблемы с кожей при печеночных заболеваниях
К инфекционным патологиям печени относят вирусные гепатиты – воспаления печени, поражающие ее клетки. Воспаление вызывают различные вирусы. Известны и описаны вирусные гепатиты A, B, C, D, E, G. Наибольшую угрозу для здоровья представляют инфекции с парентеральным (минуя пищеварительный тракт, через кровь, слизь, подкожно, мышечно, при беременности) путем передачи ¬– B, C и D.
Возбудитель распространяется фекально-оральным путем в тесном контакте при несоблюдении элементарных правил личной гигиены, через сырую воду, содержащую вирус. Также заражение происходит среди наркоманов, колющих наркотики внутривенно – вирус имеет свойство проникать на короткий срок в кровь. Скрытый период болезни длится 15 – 40 дней.
Вирусом в основном заражаются дети 5 – 14 лет, крайне редко – взрослые. Заболевание обычно проходит легко. Желтуха чаще наблюдается у взрослых. Переход гепатита А в хроническую стадию и цирроз невозможен, но бывали случаи длительного (до 4 месяцев) течения инфекции.Вирусный гепатит А – острое заболевание.
Гепатит Е распространяется в странах тропического и субтропического климата. Вирус чаще проникает через воду, в основном регистрируется у взрослых.Признаки болезни сходны с симптомами при гепатите А. Болезнь протекает легко, но опасна для беременных. Известны летальные случаи исхода среди этой категории женщин.
Инфекция распространяется через половой контакт, от матери к новорожденному в родах, через кровь (переливание, пользование зараженными иглами, татуировка). Скрытый период болезни – 1 – 6 месяцев.Это вирусное воспаление проходит в желтушной или безжелтушной форме. Появление желтухи скорее имеет благоприятный прогноз на выздоровление. Заболевание без желтухи течет скрыто, высок процент перехода в хроническую стадию. Болезнь обнаруживается при лабораторном анализе крови.
Лечение при остром гепатите В обычно не проводится, поскольку в 80% случаев организм сам справляется и наступает спонтанное выздоровление. Около 5% больных становятся неактивными носителями вируса без явных признаков воспаления в печени.
При тяжелом или стремительном течении вирусного воспаления назначают ламивудин, телбивудин и энтекавир. Многие пациенты со скорым течением инфекции нуждаются в трансплантации печени.
Заражения гепатитом В можно избежать, сделав прививку.
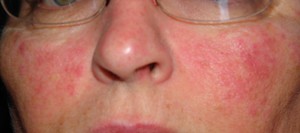
Хронический гепатит В – это воспаление печени, развившееся пребыванием в организме вируса гепатита В более полугода. Инфицирование приводит ткани к некрозу (омертвению).Болезнь протекает разнообразно: от бессимптомных и медленно прогрессирующих стадий до агрессивных, со стремительным циррозом и печеночной недостаточностью.
Возможно возобновление воспаления у неактивных носителей вируса. Хроническая стадия вируса В протекает с общими проявлениями инфекции вплоть до развития воспалительного поражения мелких и средних кровеносных сосудов с развитием артериальной гипертонии, множественного поражения нервов, поражением почек, мозга.
Тяжесть протекания болезни по большей части зависит от состояния иммунной системы организма человека и степенью нагрузки вирусной инфекцией. Тактика терапии – угнетение ДНК вируса до очень низкого, желательно неопределяемого в лабораторных условиях уровня. Постоянной практикой для больного становится количественное определение ДНК вируса на различных этапах заболевания.
При диагностике хронического гепатита В у конкретного пациента оправдана вакцинация всех его близких, особенно имеющих с инфицированным сексуальные контакты.Стандартная терапия – прописывание интерферона-α. Он стимулирует иммунную систему, оказывает противовирусное действие и предположительно не дает тканям перерождаться.
Вирусный гепатит D (дельта) распространен повсюду. Передается парентерально. Источник заражения – вирусоноситель или заболевший человек.Вирусный гепатит D становится активным только в связке с вирусом гепатита В. При совместном инфицировании распространяется хронический гепатит B D, приводящий к циррозу.
Клиническое течение заболевания аналогично заражению гепатитом В, но в более тяжелой форме.Скрытый период продолжается 3 – 7 недель. Интерфероны-α назначаются в высоких дозах. Продолжительность лечения – 12 месяцев. Часто после отмены лечения возникают рецидивы заболевания. Вакцина от гепатита В эффективна и от инфицирования гепатитом D.
Острый гепатит С
Вирус разнообразен, имеет более 90 подтипов. Основной путь передачи – через кровь, очень редко – половым путем. Скрытое течение инфекции – от 1 до 5 месяцев.Группа риска заражением острым гепатитом С:
-
-
- протезирование и удаление зубов;
- татуировка, пирсинг;
- переливания крови, хирургические операции;
- искусственное прерывание беременности, особенно сделанное в ХХ веке, когда обследование на вирус гепатита С не проводилось;
- пожилые люди;
- люди, злоупотребляющие алкоголем, носители ВИЧ, вируса гепатита В;
- больные с нарушением процесса свертывания крови;
- внутривенные наркоманы;
- лица, имеющие множество сексуальных партнеров;
- пациенты при внепочечном очищении крови;
- младенцы, рожденные от инфицированных матерей;
- медицинские работники, работники маникюрных салонов.
-
Заражение вирусом протекает без симптомов и принимается как усталость от работы, недостаток витаминов, последствия перенесенной простуды. Наблюдается вялость, снижение активной деятельности, подавленность, быстрая утомляемость, нарушение сна.
Третья часть пациентов болеют с явными признаками инфицирования: желтушность, темная моча, температура, повышение активности печеночных ферментов. При сильной желтушности кожных покровов кал становится светлым, может быть зуд, объем печени увеличивается. Преджелтушный этап болезни может начаться тошнотой, отсутствием аппетита, слабостью, болевыми ощущениями под правым ребром и продолжается около недели.
-
-
- полупостельный режим в острый период с постепенным его послаблением по мере выздоровления и восстановления работы печени;
- питание продуктами, богатыми белками;
- исключение алкоголя и сексуальных контактов.
-
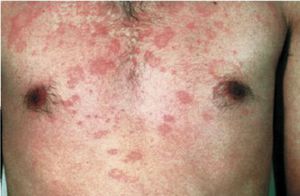
При соблюдении постельного режима и диеты излечение наступает достаточно скоро. При тяжелом течении болезни пациента госпитализируют.
У основной части пациентов (75 – 80%) острый гепатит С перетекает в хроническую стадию. Инфекция годами, иногда десятилетиями никак не проявляет себя, но воспалительные процессы в печени развиваются. Цирроз обнаруживается у 15 – 30% больных через 20 лет. Прогрессированию патологии способствуют злоупотребление спиртными напитками, сочетанное заражение другими вирусами гепатита и ВИЧ.
Патология может проявить себя только общими симптомами: низкая работоспособность, подавленное настроение вплоть до депрессии, повышенная усталость. Встречаются больные, у которых, несмотря на заражение, клинические признаки поражения печени полностью отсутствуют много лет. Только лабораторное исследование сыворотки крови методом полимеразной цепной реакции (ПЦР) позволяет своевременно выявить болезнь.
Признаки поражения органа появляются только тогда, когда цирроз уже есть или как минимум начались дегенеративные изменения тканей. Противовирусная терапия при этом часто уже бессмысленна.Вирус гепатита С оказывает системное действие. Может пострадать не только печень, но и кроветворение, сосуды, нервная система, почки, легкие, щитовидная железа, кожные покровы, суставы, сердце.
За последние два десятка лет лечение заболевания значительно продвинулось вперед. Методика терапии изменилась. Ее цель – обезвредить вирус на ранних этапах инфицирования. Анализируется ряд обстоятельств, которые учитываются для назначения терапии: срок инфицирования, возраст пациента, его пол, наличие других болезней.
-
-
- короткий период после заражения;
- отсутствие фиброза и цирроза;
- низкий уровень вирусов гепатита С в крови;
- генотипы 2 и 3;
- женский пол;
- молодой возраст;
- отсутствие ожирения.
-
Выбор препаратов, длительность лечения зависит от генотипа вируса, количество его копий в 1 мл крови. Иногда необходима биопсия печени.Важным фактором для достижения положительного результата терапии является желание самого пациента излечиться. Необходимо исключить употребление алкоголя, нормализовать избыточный вес, скорректировать обменные процессы в организме. Это замедлит прогрессирование болезни и повысит шансы на успех.
Вирусный гепатит G
Вирусный гепатит G передается парентеральным путем через его носителей и от больных острым или хроническим гепатитом G. Воспаление протекает в бессимптомной форме, обнаруживается в крови и слюне. Факторы риска — переливание крови и внутривенное введение наркотиков.Характерная особенность вирусного гепатита G — редкое выявление в качестве одной инфекции.
Основными причинами повреждения печени при сердечно-сосудистых заболеваниях является хроническая сердечная недостаточность, нарушения ритма сердца, шоковые состояния.При хронической сердечной недостаточности выделяют следующие клинические формы поражения печени:
-
-
- застойная гепатопатия – застой венозной крови в печени;
- ишемический гепатит – понижение содержания кислорода в железе;
- кардиальный фиброз;
- цирроз печени.
-
Симптомы венозного застоя – увеличение размеров печени, скопление свободной жидкости в брюшной полости, увеличение размеров селезенки.Венозный застой в 25 – 56% случаев развивает ишемический гепатит. Клинические признаки ишемического гепатита:
-
-
- тошнота, рвота, отсутствие аппетита, недомогание;
- болезненные ощущения в верхнем правом секторе живота;
- желтуха.
-
Предлагаем ознакомиться Формула спирта медицинского в химии
РЕКОМЕНДАЦИЯ ЭНЕРЛИВА: РАССТАВЛЯЕМ АКЦЕНТЫ
- Чтобы избавиться от сыпи, нужно соблюдать постельный режим (в первые несколько дней).
- Рекомендуется делать легкую зарядку.
- Нужно выполнять все предписания врача, принимать лекарства, которые он назначил.
- Диета — важная составляющая лечения. Показаны паровые овощи, нежирное мясо. В восстановлении поможет обильное питье. Не следует употреблять продукты, которые будут затруднять обмен веществ.
- Стоит отказаться от вредных привычек.
Заболевания гепатобилиарной системы могут иметь бессимптомное течение и в результате выявляются случайно, например, при обследовании относительно другой проблемы со здоровьем. Тем не менее заболевания печени и желчевыводящих путей способны заявлять о себе такими симптомами, как общая слабость, быстрая утомляемость, боль и ощущение тяжести в правом подреберье, привкус горечи во рту, кровоточивость десен и др.
- острая боль в правом подреберье, сопровождающаяся диареей или рвотой, пожелтением кожи;
- ощущение дискомфорта в правом подреберье, сопровождающееся повышением температуры тела;
- моча темного цвета и кал белого цвета;
- выраженность симптомов нарушений функции желчного пузыря и желчевыводящих путей увеличивается на протяжении последних 2–3 дней;
- приступ печеночной колики с характерной схваткообразной болью в правом подреберье.
Важно также задать уточняющие вопросы, при положительном ответе на которые следует направить посетителя аптеки к врачу: болел ли он гепатитом, есть ли у него в анамнезе сахарный диабет, принимает ли он гормональные или снотворные препараты, антибиотики, уточнить статус беременности при обращении в аптеку женщины.
Восстановление структур клеток печени может быть достигнуто с помощью назначения эссенциальных фосфолипидов высокой степени очистки, полученных из соевых бобов. Их поступление в организм может обеспечить ЭНЕРЛИВ® производства компании «Берлин Хеми/А. Менарини» (Германия), в состав которого входят обезжиренные обогащенные фосфолипиды из соевых бобов, содержащих не менее 76% полиненасыщенного фосфодитилхолина (Григоренко Е.И. и соавт., 2007).
Гепатопротекторный эффект эссенциальных фосфолипидов проявляется в:
- восстановлении и сохранении клеточной структуры печени и ее фосфолипидзависимых энзиматических систем;
- нормализации функции печени и ферментативной активности гепатоцитов;
- улучшении метаболизма нейтральных жиров и холестерина;
- нормализации белкового обмена;
- улучшении дезинтоксикационной функции печени;
- стабилизации физико-химических свойств желчи;
- уменьшение или исчезновение жировой инфильтрации гепатоцитов;
- замедлении образования соединительной ткани и развитии фиброза печени (Кінаш М.І. та співавт., 2011).
Фосфолипиды, содержащиеся в препарате ЭНЕРЛИВ®, по своей химической структуре подобны эндогенным фосфолипидам, однако намного превосходят их за счет высокого содержания полиненасыщенных жирных кислот. Эти высокоэнергетические соединения встраиваются преимущественно в структуры клеточных мембран и облегчают восстановление поврежденных тканей печени.
ЭНЕРЛИВ® показан к применению при жировой дегенерации (в том числе при поражении печени при сахарном диабете), острых и хронических гепатитах, циррозе и токсических поражениях печени, до и после хирургических вмешательств на печени и желчевыводящих путях, токсикозе беременных и радиационном синдроме.
Лекарственное средство выпускается в форме желатиновых капсул для приема внутрь, что делает его более выгодным с точки зрения биодоступности по сравнению с другими препаратами эссенциальных фосфолипидов в жестких капсулах (Ничитайло М.Е., Булик Л.М., 2012). Мягкие желатиновые капсулы производятся бесшовным методом, что исключает попадание воздуха и влаги вовнутрь.
Применение данной технологии позволило избежать использования в составе препарата потенциально опасных для печени и почек пищевых добавок. В составе препарата ЭНЕРЛИВ® отсутствуют красители, детергенты (натрия лаурилсульфат и др.), вкусовые добавки, содержащиеся в других лекарственных средствах. ЭНЕРЛИВ® не содержит касторового масла (в некоторых гепатопротекторах оно выполняет роль носителя фосфолипидов) и этилового спирта. Биодоступность фосфатидилхолина составляет более 90%. Он совместим с большинством лекарственных средств (Литинска Т.А., 2013).
Начальная доза препарата ЭНЕРЛИВ® — 2 капсулы 3 раза в сутки, поддерживающая — 1 капсула 3 раза в сутки. Рекомендованная длительность лечения — не менее 3 мес. С учетом этого фармацевту стоит рекомендовать пациенту приобрести сразу несколько упаковок препарата ЭНЕРЛИВ®. Важно помнить, что ЭНЕРЛИВ® принимают во время еды, не разжевывая и запивая достаточным количеством жидкости (например стаканом воды).
Таким образом, профиль безопасности препарата ЭНЕРЛИВ® — его главный «козырь», что важно учитывать фармацевту при рекомендации пациенту эффективного и безопасного гепатопротектора. Дополнительный аргумент — немецкое качество, гарантированное производителем, — компанией «Берлин Хеми/А. Менарини».
Светлана Шелепко
Информация для профессиональной деятельности медицинских и фармацевтических работников.
ЭНЕРЛИВ®. Состав. 1 капсула содержит обезжиренных обогащенных соевых фосфослипидов 300 мг. Фармакотерапевтическая группа. Препараты, применяемые при заболеваниях печени, липотропные вещества. Код АТХ. A05B A. Показания. Жировая дегенерация печени (в том числе поражение печени при сахарном диабете), острые и хронические гепатиты, цирроз печени, до- и послеоперационное лечение больного при хирургическом вмешательстве на печени и желчевыводящих путях, токсические поражения печени, токсикоз беременных, радиационный синдром. Противопоказания. Повышенная чувствительность к кому-либо из компонентов препарата. Побочные эффекты. Частота явлений определяется таким образом: очень часто (≥1/10); часто (≥1/100 до {amp}lt;1/10); иногда (≥1/1000 до {amp}lt;1/100); редко (≥1/10 000 и {amp}lt;1/1000); очень редко ({amp}lt;1/10 000); частота неизвестна (невозможно оценить по доступным данным). Со стороны иммунной системы: очень редко — соевое масло может вызывать аллергические реакции. Со стороны желудочно-кишечного тракта: частота неизвестна — ощущение дискомфорта в желудке, редкие испражнения, диарея, абдоминальная боль, тошнота. Со стороны кожи и подкожной клетчатки: частота неизвестна — экзантема и крапивница, петехии, высыпания на коже, зуд. Со стороны половых органов и молочных желез: частота неизвестна — кровотечения в межменструальный период. Р.с. № UA/5631/01/01 от 22.12.2016 г. № 1391.
Лечение кожных проявлений при печеночных заболеваниях
Вместе с медикаментами можно принимать настойку из омелы. Следует взять 12 г омелы, тщательно растолочь, залить спиртом в количестве 550 мл. Средство ставится в темное место и выдерживается 15 дней. Затем 30 капель настойки разбавляется водой (1 ст.), принимается раз в день. Нельзя бесконтрольно принимать лекарства!
Эритемная является последствием хронической болезни, связанной с печенью. Если несвоевременно обратиться за помощью, лечение будет проходить долго и только в условиях клиники! Важно соблюдать профилактику эритемы. Если имеются малейшее проблемы с печенью, нужно обратиться к врачу, а в дальнейшем следует изменить образ жизни.
Необходимо укреплять иммунную систему. Стоит отказаться от спиртных напитков, курения. В рационе должна присутствовать мягкая, легкоусваемая, витаминная еда. Хронические недуги обостряются с разной периодичностью, во избежание обострений нужно следовать предписания врача и вести здоровый образ жизни!
Базисная терапия будет зависеть от первопричинного фактора. Из этого следует, что лечение может быть медикаментозным, посредством соблюдения диеты, хирургическим или комплексным, включая несколько методов одновременно.
Общими рекомендациями при лечении от печёночных ладоней можно считать следующее:
- коррекция питания, при заболеваниях печени больным может быть предписан диетический стол № 5 или 5а;
- исключение спиртных напитков, курения;
- умеренные физические нагрузки;
- исключение стрессов, сильного нервного перенапряжения;
- достаточное употребление жидкости в сутки (не менее 2 литров);
- приём только тех медикаментозных препаратов, которые назначены врачом.
Следует понимать и то, что длительность лечения, режим и дозировку препаратов может корректировать только лечащий врач. Даже отсутствие симптоматики не следует расценивать как полное выздоровление.
В этом случае, целесообразно применять на практике профилактические рекомендации относительно заболеваний печени и желудочно-кишечного тракта. Кроме этого, нужно принять к сведенью следующее:
- ведение здорового образа жизни — правильное и своевременное питание, исключение чрезмерного употребления спиртных напитков;
- достаточное количество отдыха;
- исключение стрессов, частого и длительного нервного перенапряжения;
- своевременное и правильное лечение всех заболеваний.
Также следует систематически проходить профилактический осмотр у врачей и не заниматься самолечением.
- Рациональное, здоровое питание. В рационе должно быть больше растительно-молочной пищи, круп, морепродуктов, нежирной рыбы и мяса. Свести к минимуму следует употребление жареной пищи, копченостей, маринадов, острых соусов, газированных напитков, свежей выпечки.
- Минимальное употребление алкогольных напитков. Алкоголь в небольших дозах полезен, но это носится только к качественным винам, которые следует употреблять не более 2-х раз в неделю по 100-150 мл.
- Соблюдение режима труда и отдыха. Нередко нарушения в работе клеток печени провоцируются чрезмерными физическими усилиями и стрессовыми ситуациями, снижение нагрузки на организм уменьшает и вероятность развития патологий железы;
- Ежедневную физическую активность. Гиподинамия приводит к застойным явлениям, из-за чего физиологическое очищение печени ухудшается.
- Отказ от бесконтрольного приема медикаментов. Нельзя без особых на то показаний пить антибиотики, обезболивающие средства и иные лекарства, так как их метаболизм происходит именно в паренхиме печени.
- Барьерную контрацепцию во время секса со случайными партнерами. Презервативы значительно уменьшают риск развития вирусных гепатитов.
- Нормализацию массы тела. Ожирение нередко приводит к жировому перерождению печени, поэтому при появлении лишних килограммов стоит задуматься о снижении веса.
- Соблюдение защитных мероприятий при работе на вредных производствах.
- Своевременное лечение болезней эндокринной системы, пищеварительных нарушений, хронических очагов инфекции.
Ухудшение в работе печени негативно сказывается не только на функционировании внутренних систем, но может отрицательно отразиться и на внешнем виде. Дисбаланс в работе органа приводит к появлению прыщей и раздражений на коже, вызывает сухость и ломкость волос, может спровоцировать аллергические высыпания.
Чтобы всех отрицательных изменений в самочувствии избежать следует всегда соблюдать меры профилактики и при необходимости болезни печени лечить в самом начале их развития.

