
Алкогольная кардиомиопатия – это приобретенное заболевание сердца, которое провоцирует разрушение структуры клеток мышцы с одновременным расширением камер сердца (как правило – левый желудочек). Такое патологическое изменение мышцы сердца является причиной нарушения сердечного ритма (чаще тахикардия), развивается сердечная недостаточность.
Первые признаки миокарда проявляются после продолжительного и систематического алкоголизма (5 – 10 лет). 60% заболеваний данного характера диагностируются у мужчин, злоупотребляющих алкогольными напитками в эквиваленте 100 мг этанола ежедневно, возрастом от 45 до 60 лет. При этом стаж алкоголизма чаще всего около 10 лет.
Влияние этилового спирта на сердце обусловлено наличием токсинов, которые меняют химический состав крови. При длительном алкоголизме происходит деформация желудочков сердца, а алкогольная кардиомиопатия у алкозависимых развивается стремительнее, нежели нарушения функций печени. Кардиомиопатия сопряжена с нервными расстройствами, отягощается такими заболеваниями, как ожирение, сахарный диабет и гипертония. Алкогольная кардиомиопатия в таком сочетании может спровоцировать смерть пациента уже после двух лет после установления диагноза.
- Что собой представляет
- Формы и стадии
- Методы диагностики
- Варианты лечения
- Причины
- Этапы лечения
- Осмотр
- Насколько распространено это заболевание?
- I стадия
- II стадия
- Диагностирование
- Лечение
- Прогноз
- Физикальное исследование сердечно-сосудистой системы
- Диагностические признаки алкогольной кардиомиопатии
- КЛИНИЧЕСКИЕ ФОРМЫ
- Аритмическая форма
- РЕКОМЕНДАЦИИ
- Прогноз и профилактика
- СПИСОК ЛИТЕРАТУРЫ:
Что собой представляет
Когда человек на протяжении многих лет пьет спиртное, этанол, содержащиеся в таких напитках, вызывает патологические изменения в клетках сердца, начинает развиваться кардиомиопатия.
При этом нарушается ток крови в тканях органа, появляются диффузные поражения и прогрессируют изменения.
Заболевание имеет много названий, самое известное среди которых, это пивное сердце.
Для патологического состояния характерно растяжение и деформация сердечной мышцы, из-за чего орган не может нормально выполнять свои функции.
Все эти проблемы создают благоприятные условия для развития сердечной недостаточности. У человека появляются отеки, одышка, болезненные ощущения в грудной клетке.
Самочувствие ухудшается после употребления спиртного. Если не проводить лечение, наступает смерть.
Болезнь развивается, если человек долго злоупотребляет спиртными напитками. Также риск появления проблемы повышается:
- при генетической предрасположенности;
- если неправильно питаться и часто попадать под влияние стрессов;
- при нарушении функций иммунной системы.
Эти факторы способствуют развитию кардиомиопатии. Но если человек не страдает алкогольной зависимостью, то болезни у него не будет.
Поражение сердца этиловым спиртом происходит, у людей, которые активно злоупотребляют алкогольными напитками в течение десяти и более лет.
Под влиянием этилового спирта и продуктов его распада происходит ухудшение структуры и функций сердечной мышцы. Это способствует растяжению кардиомиоцитов и потере тонуса сердца.
Формы и стадии
Развитие кардиомиопатии может происходить в таких формах:
- Алкогольной. Человек страдает типичным хроническим алкоголизмом. В ночное время суток его беспокоят болезненные ощущения в области сердца, одышка, учащается сердцебиение. Сердце работает с перебоями. Симптоматика усиливается, если алкоголик в течение трех дней и больше принимает спиртное.
- Псевдоишемической. У пациента появляются боли в сердце разной интенсивности. Они беспокоят при физических нагрузках или в состоянии покоя. Это состояние должны отличить от ишемической болезни. В этом случае орган увеличивается в размерах, повышается температура, появляются отеки и одышка. Часто наблюдают проявления аритмии.
- Аритмической. Это состояние может сопровождаться фибрилляцией предсердий, экстрасистолией, пароксизмальной тахикардией. Больные ощущают боли и одышку.
Кардиомиопатия в результате злоупотребления спиртным проходит три стадии развития:
- Длительность первой около десяти лет. При этом периодически возникают болезненные ощущения в сердце, и нарушается ритм.
- Вторую стадию выявляют у хронических алкоголиков, которые пьют больше десяти лет. Происходит развитие сердечной недостаточности, что проявляется одышкой, отеками в конечностях и кашлем. У больного синеет лицо, губы, кисти рук и стопы. При нахождении в лежачем положении усиливается одышка. Это происходит, если в малом круге кровообращения развиваются застойные процессы, что приводит также к увеличению печени. Также нарушается ритм, развиваются проблемы вроде фибрилляции желудочков.
- Третья стадия сопровождается тяжелой формой недостаточности кровообращения. При этом ухудшается состояние всех органов и систем, происходят структурные нарушения.
Симптомы алкогольной кардиомиопатии на начальных стадиях могут не проявляться. Подозревают появление нарушений в тех случаях, когда появляется дискомфорт в области сердца и нарушаются его функции.
Обычно это заболевание сопровождается:
- Синдромом алкогольной интоксикации. При этом нарушается координация движений, наблюдаются резкие перепады настроения, снижаются интеллектуальные способности. Происходит замедление мыслительных процессов. Больной становится агрессивным и рассеянным.
- Болевым синдромом. Алкоголик страдает от сильных болей в сердце, при этом холодеют конечности, и меняется окраска кожного покрова. При этом появляется тахикардия, и меняются показатели артериального давления.
- Аритмическим синдромом. Сердце работает с перебоями. Во время электрокардиографии отмечаются признаки пароксизмальной мерцательной аритмии. Нарушается сердечная деятельность. Это наблюдается в период запоя или абстиненции. Для облегчения применяют лекарства с калием и магнием.
- Сердечной недостаточностью. В этом состоянии отекают нижние конечности и лицо, синеет кожа на пальцах и носогубном треугольнике. Больной часто кашляет, переживает одышку.
- Астеническим синдромом. Появляется слабость, снижается трудоспособность, резко меняется настроение. Алкоголик неадекватно себя ведет, становится суетливым.
О развитии алкогольной кардиомиопатии говорит наличие нескольких признаков. Чтобы подтвердить патологию, нужно провести ряд исследований.
Методы диагностики
Процесс постановки диагноза состоит из сбора жалоб и анамнеза, осмотра пациента. К дальнейшему обследованию прибегают:
- если сердце увеличено;
- слышатся шумы во время аускультации;
- на шее расширены вены;
- отекли ноги.
Врач выясняет о том, сколько и в каких количествах пациент определяет спиртное и назначает лабораторные и инструментальные исследования.
https://www.youtube.com/watch?v=Ota9KL5ZJak
Подтвердить проблему с помощью анализов нельзя, но они помогают определить, насколько повреждены другие органы. Для этого берут кровь на общее и биохимическое исследование, проводят печеночные пробы, исследуют кровь на холестерин. На основании результатов анализов делают вывод о состоянии органов, которых могло поразить это заболевание.
Для выявления алкогольного поражения сердца прибегают к:
- Рентгенографии грудной клетки. В ходе процедуры под воздействием рентгеновского излучения получают изображение сердца и легких. Врач осматривает снимки и оценивает размеры органов и наличие жидкости в полостях.
- Электрокардиографии. В ходе процедуры фиксируют электрические сигналы и выявляют наличие нарушений в ритме сердца и отклонений в левом желудочке. В некоторых случаях проводят суточный мониторинг по Холтеру.
- Эхокардиографии. Обследование основано на осмотре сердца с применением ультразвука. Процедура дает возможность выявить структурные и функциональные сбои.
- Нагрузочным тестам. Больной должен заниматься на велоэргометре, беговой дорожке или приседать. После этого выполнять запись кардиограммы и проверяют, насколько организм переносит нагрузку. Это позволяет оценить, насколько заболевание повлияло на устойчивость сердечно-сосудистой системы.
- Компьютерной и магнитно-резонансной томографии. Эти процедуры позволяют определить размер и эффективность работы сердца.
- Катетеризации. Сердце обследуют через сосуды.

На основании результатов обследования назначают подходящее лечение.
Варианты лечения
Алкогольная кардиомиопатия – это серьезная патология, которая требует лечения. Необходим комплекс оздоровительных методик, но начинают терапию из внесения корректив в привычное поведение.
Продолжение употребления спиртосодержащих продуктов приведет к необратимым патологическим изменениям в сердечной мышце.
Поэтому врачи рекомендуют сразу после постановки диагноза прекратить поступление этанола в организм.
Также положительным образом на состоянии здоровья отразятся:
- Физические занятия. Больным полезны гимнастические упражнения или умеренные нагрузки. Полезно гулять пешком, плавать, ухаживать за садом. Тренировки нужно проводить не меньше, чем по полчаса пять раз в неделю.
- Прекращение курения.
- Поддержка нормальной массы тела.
- Соблюдение диеты. Нужно снизить потребление соли и жидкости.
Также с учетом результатов обследований и клинических проявлений болезни назначают лекарственные препараты. Улучшения в процессе лечения добиваются с помощью:
- АПФ. Этот медикамент позволяет расширить сосуды и снизить показатели давления в артериях, улучшить ток крови по сосудам, снизить нагрузку на сердце. Благодаря их применению улучшается состояние сердца.
- Бета-блокаторов. Они замедляют ритм сердца, избавляют от неприятных ощущений в органе и улучшают функционирование сердечно-сосудистой системы.
- Мочегонных средств. Эти лекарства нужны для выведения избыточной жидкости из организма. Они позволяют очистить легкие от жидкости и облегчить дыхательную функцию.
- Дигоксина. С помощью этого средства усиливается сокращение сердца и замедляется ритм. Его применение помогает улучшить переносимость физических нагрузок.
- Кроворазжижающих средств. Благодаря им в камерах сердца не образуются тромбы. Это добиваются Аспирином, Варфарином, Ксарелто.
Алкогольная кардиомиопатия, смерть при которой наступает очень часто, в некоторых случаях требует оперативного вмешательства. К таким методикам обращаются, если больной страдает тяжелой формой болезни с яркими проявлениями недостаточности сердца и опасными видами нарушений ритма. Облечения добиваются установкой:
- Двухкамерного водителя ритма. Это устройство еще называют кардиостимулятором. Оно помогает скоординировать электрические импульсы, чтобы правый и левый желудочек сокращались правильно.
- Кардиовертера-дефибриллятора. Он контролирует показатели сердечного ритма и когда возникает опасная аритмия, выдает электрический разряд.
- Вспомогательных устройств для левого желудочка. Эти механические устройства имплантируют в организм. Они помогают сердцу перекачивать кровь и обеспечивать потребности всего организма.
Если в сердце возникли необратимые изменения, то единственным вариантом будет трансплантация здорового органа.
Развитие алкогольной кардиомиопатии происходит, когда человек на протяжении многих лет злоупотребляет спиртными напитками, от которых следует отказаться, чтобы избежать этой проблемы.
Причина смерти алкогольная кардиомиопатия ставится тогда, когда болезнь привела к тромбоэмболическим осложнениям и нарушениям ритма. Если сердечная мышца значительно повреждена, то на благоприятный исход рассчитывать не приходится.
Спрогнозировать последствия можно только после того, как проведут подробное обследование. Врач оценит форму и тяжесть течения болезни. Если определить проблему своевременно, то можно предотвратить тяжелое поражение органа полным отказом от спиртосодержащих напитков.
Причины
1. Функциональное расстройство
Развивается довольно длительное время. На фоне хронического алкоголизма болезнь разрушает сердечную мышцу более 10 лет. Характерными признаками являются:
- изменение качества сна (чувствительность, долгое засыпание, кошмары, резкое пробуждение);
- покраснение лица (особенно Т-зоны);
- невозможность выполнения даже элементарных двигательных упражнений (скачки, прыжки, ходьба, подъем по ступенькам), появляется отдышка, боль в области груди;
- головные боли с гипертоническими приступами;
- тахикардия (удары сердца больше 140 в минуту);
- потливость рук с нарушением кровотока (постоянно холодные ноги).
2. Стойкая гипертрофия
На данном этапе расширяется желудочек сердца, увеличение массы сердечной мышцы видно при диагностировании УЗД. В результате неправильной микроциркуляции, кровь застаивается не только в сердце, но и во многих внутренних органах. Симптомы:
- отдышка в состоянии покоя и сна;
- круглосуточные отеки лица, рук и ног;
- «синюшность» (сизые) пальцев рук и ног, частично кожи лица и носа;
- увеличение в объеме брюшной полости;
- нарушение сна (чаще больной спит по 10-15 минут);
- раздражительность и агрессия;
- нарушенная координация движений.
3. Выраженная дистрофия сердца

На данном этапе заболевания нарушения касаются уже не только сердца и мозга, но и буквально всех внутренних органов. За счет неспособности сердца перекачивать нужное количество крови по всему организму, развивается атрофия клеток печени, поджелудочной железы, почек и многих других органов. Теперь отеки не только постоянные, они проявляются в виде асцита, гидроторакса (отек внутренних полостей).
Приступы кашля сопровождаются утяжеленным дыханием, пальцы ног и рук синюшно-серого цвета, отеки всего тела. Приступы длительного кашля напоминают астматические припадки. Хронический алкоголизм не дает шанса пациенту на жизнь. Данная стадия заболевания провоцирует смерть больного в течение нескольких месяцев.
Предлагаем ознакомиться Мусульманские молитвы от алкогольной зависимости
Клиническая картина алкогольной кардиомиопатии и ее симптомы могут напоминать собой пороки сердца. Поэтому для установления точного диагноза врачу необходимо провести беседу не только с самим пациентом, но и с его родственниками в том случае, если сам больной отрицает злоупотребление спиртными напитками. Алкогольная кардиомиопатия и ее лечение зависит от правильно установленного патогенеза заболевания.
Интоксикация всего организма изначально потребует выведения вредных токсинов с организма, назначение правильного питания, и только потом медикаментозное лечение в условиях стационара. Первая и вторая стадия кардиомиопатии излечима только при своевременном обращении к врачу. Если говорить о последней стадии болезни, то здесь речь идет только об устранении болевого синдрома и нормализации сна больного.
Диагностика кардиомиопатии состоит из:
- эхокардиографии. В период обследования изучается масса сердца, толщина миокарда, процент сократительной функции желудочков;
- ЭКГ. Умеренная физическая нагрузка позволяет увидеть характер нарушения функций сердца;
- рентгенография. При данном обследовании наблюдают признаки застоя крови в легких, а также определяются размеры сердца;
- биохимический анализ крови необходим для установления таких показателей: билирубин, белок, ферментов АлАТ и АсАТ, креатинин, щелочная фосфатаза;
- общий анализ крови проводится для определения уровня гемоглобина;
- дополнительно могут быть назначены исследования всех внутренних органов на момент определения имеющихся застоев крови, нарушений работы печени, почек;
- для установления гормонального фона берется анализ крови на ферменты щитовидной железы.
Систематическое алкогольное опьянение является «пусковым механизмом» практически всех сложных заболеваний в организме человека. Нет такого органа, который бы не пострадал от спиртного. Сердце, печень, почки и мозг первыми страдают от избыточного и постоянного употребления этанол содержащих напитков.
Если говорить о таком смертельном заболевании, как кардиомиопатия и его лечении, то сегодня существуют методики, позволяющие замедлить и снизить риск смертности пациента. Однако регресс заболевания может наблюдаться исключительно при полном отказе от употребления алкогольных напитков. В противном случае риск смертности крайне высок.
Какие же существуют методики лечения сложного сердечного заболевания, и насколько они действенны? Стоит сразу отметить, что лечение эффективно только при полном соблюдении режима и ритма дня, который был рекомендован лечащим врачом. Для достижения хорошего результата стоит придерживаться правильного питания и принимать все медикаменты, которые назначил лечащий кардиолог. Все лечение – это длительный процесс, состоящий из нескольких блоков.
Этапы лечения
Первый этап
Витаминное возобновление. В период злоупотребления алкоголем, больной теряет массу витаминов, организм истощается, прогрессируют многие хронические и приобретенные заболевания. На первом этапе лечения назначаются витаминные инъекции (А, Е, С, В), кардиопротекторы, которые смогут поддержать и облегчить работу сердца, назначаются препараты Панангин, Аспаркам, Магнерот.
Второй этап
После стабилизации состояния пациента назначаются следующие препараты:
- мочегонные препараты для выведения токсинов и снижение отечности всего тела: Индапамид, Лазикс, Верошпирон;
- гликозиды для поддержания ритма сердца: Дигоксин, Коргликон. Стоит отметить такой момент, как правильное назначение и определение дозировки данных препаратов. При несвоевременном и неправильном соблюдении дозировки можно спровоцировать токсическую гликозидную интоксикацию всего организма. Поэтому указанную кардиологом дозу превышать не стоит;
- статины для нормализации уровня холестерина в крови: Аторвастатин, Атомакс, Этсет, Холенорм;
- нитраты для нормализации и поддержки работы сердца: Нитроксолин, Пумпан, Нитросорбид, Атенолол, Бипрол, Вазодипин;
- антикоагулянты для предотвращения образования тромбов: Варфарин, Зилт, Клопидогрель, Клексан, Аспирин.
Третий этап
Третий этап лечения – это пожизненный отказ от алкоголя, соблюдение необходимой физической нагрузки, правильное питание, насыщенное белками и витаминами природного происхождения, отказ от табака и излишних физических нагрузок. При повторном употреблении спиртных напитков наблюдается острая сердечная недостаточность и фибрилляция желудочков, которая в обязательном порядке провоцирует смерть пациента.
Алкоголь провоцирует развитие сложных заболеваний, которые могут не только снизить качество жизни, но и привести к внезапной смерти. Стоит ли сомнительное удовольствие и «уход» от ежедневных проблем такого риска?
Алкогольная кардиомиопатия, согласно существующей классификации, является вторичным заболеванием и относится к токсической форме дилатационной кардиомиопатии. Она характеризуется избирательным поражением миокарда вследствие длительного злоупотребления спиртными напитками.
Болезнь считается довольно распространенной и составляет почти треть от всех диагностируемых дилатационных кардиомиопатий.
Это актуальная проблема в России и странах Европы, где большая часть взрослого населения употребляет алкоголь в небольших и умеренных количествах, а около 10% — в значительных.
Точно определить распространенность заболевания затруднительно, поскольку многие отрицают патологическое пристрастие к спиртному. Алкогольная кардиомиопатия — причина смерти порядка 10-20 % больных хроническим алкоголизмом.
В самом начале заболевания наблюдаются застойные явления и нарушения сердечного ритма, которые проявляются отеками и одышкой при физической нагрузке. Больные, как правило, категорически отрицают тот факт, что злоупотребляют алкоголем, и никак не связывают первые симптомы со своей пагубной привычкой.
Постоянные боли в сердце.
Первое время эти симптомы появляются лишь на следующий день после употребления больших доз спиртного и отсутствуют при воздержании. При прогрессировании заболевания рано или поздно наступает момент, когда эти признаки полностью не исчезают и становятся постоянными. Больные жалуются на сильную одышку и ночные приступы удушья, что свидетельствует о развитии сердечной недостаточности.
По данным мировой статистики, среди всех причин от которых умирают люди лидирует смерть от болезней сердца. В свою очередь, из общего числа умерших в этой группе до 35% приходится на внезапную сердечную смерть.
У лиц, не считавших себя больными, которые находятся в удовлетворительном состоянии, наступившая в течение 24 часов с момента появления фатальных признаков. В отличие от ишемической болезни сердца и характерной для нее внезапной коронарной смерти, для которой это время определено в 6 часов (в последнее время этот интервал принято сокращать до 2 часов).
Помимо временного критерия, согласно Всемирной организации Здравоохранения, внезапная сердечная смерть должна быть, прежде всего, неожиданной. То есть летальный исход наступает как бы на фоне полного благополучия. Сегодня мы поговорим о том, что такое внезапная сердечная смерть и как ее избежать?
Если резюмировать все вышесказанное, можно сделать вывод что мужчины чаще, чем женщины страдают, тем или иным заболеванием сердца с летальным исходом.
Это объясняется некоторыми факторами:
- Большинство генетически обусловленных патологий передаются по аутосомно-доминантному типу наследования. Это подразумевает под собой передачу признаков и болезней от отца к сыну.
- В организме женщины в большем количестве представлены половые гормоны эстрогены, которые благотворно влияют на развития атеросклероза и артериальной гипертензии.
- Мужчины больше задействованы на выполнение тяжелой физической работы и тем самым больше подвержены перегрузкам.
- Распространенность алкоголизма и наркомании среди мужчин больше чем среди женщин.
- Прожиточный минимум мужчин во всех странах мира ниже, чем у женщин.
Начало заболевания характеризуется неспецифическими проявлениями, возникающими вследствие функциональных нарушений деятельности различных органов и систем через 4-5 лет после систематического употребления больших объемов спиртных напитков. Больные жалуются на быструю утомляемость после незначительных физических нагрузок, слабость, сонливость, повышенное потоотделение. При интенсивной нагрузке возможны продолжительные боли в грудной клетке, в области затылка. Нарушения ритма представлены экстрасистолией, тахикардией, ощущением замирания сердца. Вегетативные расстройства включают чувство жара, дрожание рук, покраснение кожи лица, возбужденность или заторможенность. Обычно симптомы появляются на следующий день после алкогольного эксцесса. В период воздержания от алкоголя интенсивность проявлений снижается. Симптоматика может сохраняться до 10 лет.
При продолжении систематического потребления этанолсодержащих напитков развивается гипертрофия миокарда, быстро сменяющаяся дилатацией. Камеры сердца расширяются, их сократительная способность снижается, что становится причиной сердечной недостаточности, застоя крови в малом и большом круге кровообращения. Наблюдается постоянная одышка, к клинической картине заболевания добавляются приступы удушья в ночное время, отеки нижних конечностей, кашель (сухой или с небольшим количеством светлой мокроты). Может выявляться синюшность, похолодание рук, ног.
При отсутствии лечения на фоне кардиомиопатии развиваются необратимые структурные изменения внутренних органов. Из-за расстройств циркуляции нарушается работа почек, в организме накапливаются токсичные продукты обмена, негативно влияющие на деятельность ЦНС и внутренних органов. Поражение нервной системы ведет к энцефалопатии, проявляющейся снижением когнитивных функций, немотивированной агрессией, озлобленностью, неуверенной походкой, нарушениями сна. На терминальной стадии наблюдаются грубые нарушения со стороны нервной системы, прогрессирование сердечной, почечной и печеночной недостаточности, приводящее к гибели больного.
Комплексная терапия заболевания включает прекращение употребления этанолсодержащих напитков, борьбу с сердечной недостаточностью, коррекцию расстройств метаболизма, восстановление функций других органов. Положительный эффект от курсового лечения возможен на ранней стадии болезни при отсутствии необратимых нарушений. На поздних этапах необходим непрерывный прием лекарственных препаратов. Выделяют следующие направления лечения кардиомиопатии:
- Изменение образа жизни. Предусматривает полный отказ от алкоголя, исключение курения. Назначается диета с большим количеством белка, ограничением соли и жиров. Предпочтение отдается приготовленным на пару, тушеным или отварным блюдам, питание осуществляется небольшими порциями 4-6 раз в день. Суточное потребление жидкости составляет не более 1,5 литров. Важны достаточные физические нагрузки, здоровый сон, снижение уровня стресса.
- Медикаментозная терапия. Является основой лечения заболевания, предусматривает использование нескольких групп препаратов, которые назначаются индивидуально с учетом симптоматики. Для нормализации артериального давления применяются антигипертензивные средства, для предотвращения нарушений ритма — антиаритмики, для устранения отеков – мочегонные, для снижения уровня холестерина крови — статины. При тяжелом течении план лечения дополняют сердечными гликозидами для купирования приступов тахиаритмий, антиагрегантами и антикоагулянтами для предотвращения тромбоэмболических осложнений.
- Хирургическое вмешательство. При неэффективности консервативной терапии, быстром прогрессировании алкогольной кардиомиопатии с высоким риском развития опасных осложнений рассматривается вопрос о трансплантации сердца. Метод обеспечивает высокую 10-летнюю выживаемость (порядка 75%), применяется при удовлетворительном состоянии организма, отсутствии грубых психических и интеллектуальных нарушений. Недостатками методики являются травматичность, высокая стоимость, дефицит донорских органов.
Осмотр
При осмотре обнаруживаются характерные внешние признаки, указывающие на длительное злоупотребление алкоголем: одутловатость, синюшность, «помятость» лица; выраженное расширение капилляров, особенно в области носа, что придает ему багрово-цианотичную окраску; тремор рук; потливость; контрактура Дюпюитрена; гинекомастия;
значительный дефицит массы тела или, напротив, ожирение, развитие которого в значительной мере обусловлено высокой калорийностью алкоголя; инъекция сосудов склер и субиктеричность склер; похолодание конечностей. Характерны многословие и суетливость больного, большое количество предъявляемых жалоб. При резко выраженной клинической картине алкогольной кардиомиопатии и развитии СН можно наблюдать одышку в покое, отечность в области нижних конечностей, акроцианоз.
Нередко алкогольная кардиомиопатия сочетается с алкогольным циррозом печени, и тогда при осмотре больных обнаруживаются «малые признаки цирроза»: карминово-красные губы; телеангиэктазии в виде «сосудистых звездочек» в области туловища; гинекомастия; уменьшение выраженности вторичных половых признаков у мужчин, атрофия яичек;
Насколько распространено это заболевание?
Распространённость алкогольной кардиомиопатии остаётся малоизученной, поскольку обследуемые часто скрывают свои алкогольные наклонности.

Но, даже несмотря на это, в анамнезе многих людей указано длительное употребление ими спиртных напитков, и вот они-то очень часто и страдают данным заболеванием. При обследовании таких пациентов в половине случаев обнаруживаются характерные изменения сердца.
К сожалению, не так много людей способно умеренно и правильно употреблять спиртные напитки. В основном их приём бесконтрольный и не заканчивается «до положения риз».
Предлагаем ознакомиться Найз и алкоголь через сколько можно — kurenie.me
Если в год человек выпивает свыше восьми литров спиртных напитков (в пересчёте на чистый спирт), то он уже рискует своим сердцем.
- При безудержном потреблении горячительных напитков следует ожидать разрушительных патологий, развивающихся порой очень быстро, чуть ли не молниеносно.
- Алкогольная кардиомиопатия причиной смерти бывает очень часто. Её может спровоцировать:
- объём выпитого алкоголя;
- токсическое действие этанола на миокард;
- нарушение работы сердечно-сосудистой системы;
- недостаток кальция в сердечной мышце (специалисты пока не знают, на каком этапе он возникает);
- чаще алкогольная кардиомиопатия наблюдается у мужчин, преимущественно в возрасте 30-55 лет, причём вызывать её могут не только крепкие напитки, но также и вино или пиво.
Женщинам реже ставится подобный диагноз, однако, и в женском организме накапливаются патогенные факторы, в связи с которыми через небольшой срок алкогольная кардиомиопатия может проявиться.
Этот недуг начинается исподволь и длительное время протекает незаметно, ничем себя не проявляя. Первоначально бессонница, одышка, сердцебиение, потливость, боли в груди проявляются лишь на следующий день после бурного возлияния. Но со временем эти явления прочно входят в жизнь человека и не исчезают полностью даже в периоды воздержания, а общее состояние больного ухудшается.
Можно выделить три стадии течения заболевания.
I стадия
На первой стадии, которая может продолжаться примерно 10 лет, сердце не увеличивается в размерах. Для этого периода характерные следующие, кажущиеся беспричинными, симптомы алкогольной кардиомиопатии:
- нарушения сна;
- головные боли;
- нехватка воздуха;
- раздражительность;
- сердцебиение;
- одышка при нагрузке.
Очень часто это заболевание обнаруживают при комплексном обследовании случайно. У больных с этой патологией отмечаются:
- слабость, быстрая утомляемость;
- резкое увеличение или уменьшения веса тела;
- багровый нос и красные глаза (их можно видеть на всех фото людей с алкогольной кардиомиопатией);
- потливость и сильный жар;
- боли в области сердца;
- одышка и учащённое сердцебиение при физической нагрузке.
Подобные симптомы проявляются всё чаще и чаще на следующее утро после злоупотребления спиртным. Однако, в «трезвый» период они постепенно исчезают.
II стадия
Когда злоупотребление алкоголем продолжается дольше 10 лет, алкогольная кардиомиопатия переходит во вторую стадию – начинается процесс гипертрофии миокарда. Даже при незначительной физической нагрузке:
- возникает одышка и кашель;
- наблюдается посинение ушей, носа, кончиков пальцев отёки конечностей.
Во время осмотра обнаруживается аритмия, глухие тоны в сердце, артериальная гипертензия. Наблюдается присоединение других заболеваний:
- цирроза печени;
- эрозивного гастрита;
- язвы желудка;
- нарушения работы почек.
- Чаще всего у человека развивается сердечная недостаточность, вызывающая в тяжёлых случаях даже асцит.
- На третьей стадии алкогольной кардиомиопатии быстрыми темпами прогрессирует кардиосклероз, а в анатомическом строении миокарда происходят необратимые изменения.
Диагностирование
Очень важным является полный осмотр алкоголиков, имеющих не только слишком очевидные внешние признаки, оставляющие на лице свой отпечаток, но и такие как:
- «помятость»;
- синюшность;
- возбуждение и суетливость;
- конечности мёрзнут и часто трясутся;
- путающаяся, несвязная речь и ряд других.
Обнаружив алкогольную кардиомиопатию, очень часто можно параллельно найти признаки начальной стадии цирроза печени. Первоначально он выражается пожелтением кожи, а сам больной выглядит слишком худым.

Также имеются изменения и со стороны сердца. Обследование показывает его увеличенные размеры, при прослушивании определяется аритмия, а сердечные тона становятся приглушёнными.
Кроме того, может наблюдаться тахикардия и нарушение сердечного ритма.
Инструментальные методы обследования
Электрокардиограмма может показать процесс фибрилляции предсердий. Если сердечные полости значительно увеличены, то в области верхушки сердца можно услышать систолический шум.
Характерным для данного недуга будет то, что конечная часть желудочкового комплекса изменяется в районе остроконечного Т-зубца, которые постепенно может уменьшаться и всё более выполаживаться.

Со временем мерцание предсердий превращается в постоянное явление, кроме того иногда появляются признаки гипертрофии левого желудочка.
С помощью ЭхоКГ можно определить увеличение конечных диастолического и систолического размеров – вначале для левого желудочка, а затем и для прочих сердечных камер.
Отмечается снижение фракции выброса и повышение диастолического давления в левом желудочке.
В случае далеко зашедшего процесса происходит существенное расширение всех сердечных камер, а у левого желудочка отмечается уменьшение толщины стенок миокарда.
У тех пациентов, которые больше злоупотребляли пивом, напротив, возникает выраженная гипертрофия миокарда, которую в народе называют «бычьим сердцем», а также значительно снижается фракция выброса и наблюдается диффузная гипокинезия.
Лечение
При диагнозе «алкогольная кардиомиопатия» лечение в первую очередь требует безусловного и полного отказа от потребления алкоголя, без чего оно просто теряет смысл.
Поэтому к лечению необходимо подключать врача-нарколога, который должен постараться убрать у пациента тягу к алкоголю.
Обычно лечить алкогольную кардиомиопатию приходится сложно и долго, этот процесс растягивается на месяцы и даже годы. Причиной тому очень медленный процесс восстановления функций миокарда.
Особое внимание нужно уделять питанию, включая в лечебную диету больше витаминов и белков, ведь их недостаток подталкивает к прогрессированию заболевания.
При увеличенном размере сердца показаны адреноблокаторы с постепенно увеличивающейся дозировкой на фоне постоянного контроля артериального давления. Бета-адреноблокаторы вначале тормозят рост миокарда, а затем обращают его вспять.
Сердечную недостаточность лечат сердечными гликозидами, при отёках показаны диуретики, а при аритмии – антиаритмические средства. Аминокислоты и анаболические стероиды восполняют дефицит белка. Также необходим приём витамина В и аскорбиновой кислоты.
Кардинальным методом считается хирургическое вмешательство, в частности пересадка сердца, к которому прибегают лишь в крайних случаях, поскольку любая операция может вызвать серьёзные осложнения.
Прогноз
На ранней стадии при условии отказа от алкоголя алкогольная кардиомиопатия имеет благоприятный прогноз.

Продолжительное злоупотребление делает прогноз условно неблагоприятным, поскольку болезнь становится хронической, происходят морфологические изменения, и даже адекватное лечение может лишь затормозить его развитие и чуть улучшить состояние пациента, но не повернуть недуг вспять.
Если пациент продолжает пить и не лечится, то прогноз однозначно плохой.
Чаще всего, когда у человека имеется кардиомиопатия алкогольная, коронарная смерть наступает внезапно, причем произойти она может независимо от продолжительности болезни.
К ней за 3-4 года приводит прогрессирующая сердечная недостаточность. Часто смерть наступает от фибрилляции желудочков, более редкой причиной может быть застойная сердечная недостаточность.
Физикальное исследование сердечно-сосудистой системы
У больных определяется учащенный, нередко аритмичный пульс, при перкуссии сердца – умеренное увеличение размеров сердца преимущественно влево. Кардиомегалия является ранним клиническим признаком алкогольной кардиомиопатии. При аускультации обращают на себя внимание приглушенность или даже глухость тонов сердца, тахикардия, часто нарушения сердечного ритма (подробно см.
далее в разделе «Клинические формы алкогольной кардиомиопатии»), причем аритмии, особенно пароксизм фибрилляции предсердий, могут быть первым клиническим проявлением заболевания. При значительном увеличении полостей сердца выслушивается систолический шум в области верхушки сердца (проявление митральной регургитации) или в области мечевидного отростка (вследствие относительной трикуспидальной недостаточности).
При исследовании органов дыхания существенных изменений не обнаруживается. Однако следует учесть, что многие лица, злоупотребляющие алкоголем, являются также «злостными» курильщиками и у них определяется симптоматика хронического обструктивного бронхита (удлиненный выдох, рассеянные сухие свистящие и жужжащие хрипы при аускультации легких).
При пальпации живота у многих больных определяется болезненность в области правого подреберья. Эпигастральная болезненность может быть обусловлена эрозивным гастритом, а также язвой желудка или двенадцатиперстной кишки, которыми нередко страдают лица, злоупотребляющие алкоголем. Боли в области правого подреберья обычно связаны с увеличением печени вследствие ее алкогольного поражения (хронический гепатит, цирроз печени) или сердечной недостаточности («застойная» печень).
Перкуссия выявляет увеличение границ печени, поверхность ее обычно гладкая, край закруглен (при циррозе край острый). При декомпенсированной портальной гипертензии у больных с сопутствующим алкогольным циррозом печени или выраженной сердечной недостаточностью при исследовании живота выявляется укорочение перкуторного звука в отлогих местах вследствие асцита.

Выраженная сердечная недостаточность и кардиомегалия сопровождаются появлением ритма галопа (протодиастолического с появлением патологического III тона или пресистолического с появлением IV тона), а также акцента II тона над легочной артерией. При физикальном исследовании больных с алкогольной кардиомиопатией выявляется симптоматика, чрезвычайно сходная с дилатационной кардиомиопатией, что вынуждает проводить тщательную дифференциальную диагностику этих двух заболеваний (см.
далее раздел «Дифференциальная диагностика»). У больных алкогольной кардиомиопатией часто обнаруживается повышение диастолического и систолического АД, причем у многих пациентов преимущественно диастолического с увеличением пульсового давления. Обычно наблюдается умеренная степень артериальной гипертензии, однако, после алкогольного эксцесса возможно резкое увеличение АД вплоть до развития гипертензивного криза.
Поражение почек может иметь место при хроническом алкоголизме и, следовательно, у некоторых больных с алкогольной кардиомиопатией. Обусловлено оно прежде всего прямым нефротоксическим действием алкоголя и ацетальдегида, а также иммунологическим и гемодинамическим механизмами. Различают острые и хронические алкогольные поражения почек.
Наиболее частые острые поражения почек – миоглобинуриновый нефроз (обусловлен тяжелой алкогольной миопатией), некроз сосочков почек, моче кислая блокада почек (алкогольный эксцесс может вызывать резкое повышение уровня мочевой кислоты в крови и интенсивное отложение ее в ткани почек) и гепаторенальный синдром при декомпенсированном алкогольном циррозе печени.
Основной клинический признак острого алкогольного поражения почек – острая почечная недостаточность с болями в поясничной области, развитием анурии и появлением азотемии. Острое поражение почек развивается, как правило, после выраженного алкогольного эксцесса. Хронические поражения почек при алкоголизме чаще всего представлены алкогольным пиелонефритом и хроническим гломерулонеф-ритом.
Диагностические признаки алкогольной кардиомиопатии
- В анамнезе – установление факта длительного злоупотребления алкоголем при ежедневном его употреблении.
- В клинике – отсутствие другой сердечной патологии (ИБС, пороков сердца и крупных сосудов, перикардитов, миокардитов, гипертонической болезни и т.д.). Жалобы на: отсутствие аппетита, тошноту по утрам, ощущение замирания под ложечкой, чувство изнеможения и одышку при физических усилиях. Объективно: инъекции конъюнктив, дрожание мышц (особенно языка), тахикардия, пресистолический и протодиастолический ритм галопа, снижение АД, явления левои правожелудочковой недостаточности; ЭКГ — отсутствие суточных колебаний длительности интервала Р-Р, укорочение периода Q-T в сочетании с приподнятым сегментом S-T и заостренным Т; отсутствие положительных изменений ЭКГ при пробе с нитроглицерином, обзиданом, калием и, наоборот отрицательная динамика ЭКГ при «этаноловой пробе».
- Смерть, как правило, наступает в период абстиненции или при низких цифрах алкоголя (менее 3%о) в крови.
ПРИ НАРУЖНОМ ИССЛЕДОВАНИИ чаще всего обращает внимание: «помятый» внешний вид, одутловатое багрово-синюшное лицо, расширенные капилляры лица, контрактура Дюпюитрена (клинически безболезненное утолщение и контрактура ладонной фасции в результате пролиферации фиброзной ткани. Заболевание приводящее к сгибателыюй деформации и нарушению функции пальцев), гинекомастия.
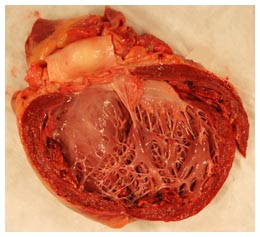
Макроскопические признаки АМКП: В сердце и сосудах:
- отсутствие пороков сердца;
- дряблое, распластанное сердце, не контурированный левый желудочек;
- умеренно выраженная или неравномерная гипертрофия стенок желудочков;
- увеличение массы сердца до 370-450 гр. (не за счет истинной гипертрофии миокарда, а вследствие отека, разрастаний соединительной ткани);
- расширение всех полостей сердца, переполнение их кровью;
- пристеночные тромбы в полостях сердца;
- дряблый, бледный или пестрый миокард (неравномерное кровенаполнение, на разрезах миокард тусклый, нередко глинистого вида или /и типа вареного мяса, легко раздавливается между пальцами);
- небольшие рубцы в миокарде;
- отсутствие бляшек в коронарных артериях (возможен умеренно выраженный атеросклероз у лиц пожилого возраста).
В головном мозге: сращение твердой мозговой оболочки с костями черепа; огрубление пахионовых грануляций с некоторым увеличением их площади; спайки между оболочками мозга; расширение полостей желудочков, повышенное содержание спинномозговой жидкости; образование интрадуральных гематом; геморрагический пахименингит по Вирхову.
В легких: признаки хронического бронхита, пневмонии (за счет постоянных охлаждений и рецидивов воспаления), туберкулеза.
В печени: признаки жирового гепатоза (в 62% случаев), алкогольного гепатита (в 11% случаев), цирроза печени (в 10-15% случаев).
В поджелудочной железе: признаки панкреатита (за счет рефлюкса желчи из 12-перстной кишки), возможно – панкреонекроза.
В желудке: признаки атрофического, геморрагического, язвенного гастрита; острые язвы.
Сердце и сосуды:
- отек стромы миокарда (за счет нарушений кровообращения);
- разрастание жировой ткани в интерстиции;
- истончение, вытянутость. извитость, возможна слабо выраженная гипертрофия (гипертрофия отмечается на первых стадиях кардиомиопатии);
- поперечная исчерченность кардиомиоцитов (может быть усилена или утрачена полностью, клетки могут погибать и замещаться соединительной тканью);
- отложение липофусцина в цитоплазме кардиомиоцитов;
- жировое перерождение кардиомиоцитов;
- мелкие очаги кардиосклероза (разрастание соединительной ткани носит характер сетчатого, диффузного, часто с выраженной пролиферацией клеток);
- склероз сосудов (отмечается периваскулярный склероз, при котором сосуды сливаются с соединительной тканью (такой склероз отмечается и при гипертонической болезни, но при последней обязательно должна быть выраженная гипертрофия миоцитов);
- гиалиноз артериол;
- в строме миокарда наличие мелкоочаговых лимфогистиоцитарных инфильтратов;
- резкое переполнение вен и капилляров, с наличием диапедезных кровоизлияний;
- отечность стенок сосудов, с наличием сладжей, тромбов.
При окраске ГОФП реактивом или при окраске по Рего выявляются метаболические повреждения миокарда ишемического характера, в виде неравномерного диффузного прокрашивания. Диффузный кардиосклероз подтверждается окраской препаратов по Ван-гизону.
Гликоген выявляется Шик-реакцией лишь в виде единичных следов под сарколемой в первых пяти рядах кардиомиоцитов под эндокардом.
Жировое перерождение кардиомиоцитов выявляется дополнительной окраской Нильским-Голубым.
Головной мозг:
- склеротические изменения мягких мозговых оболочек;
- разрастание глин вокруг сосудов в виде узелков;
- выраженная дистрофия нейронов головного мозга;
- отек головного мозга;
- отложение золотистого пигмента (гемосидерина) периваскулярно;
- во всех нолях зрения «поля опустошения».
Печень: хронический алкогольный гепатит. В печеночных клетках могут образовываться (алкогольный гиалин), тельца Маллори, выявляемые дополнительной окраской препаратов Хромотропом 2Б, по Маллори, Гликоген печени сохраняется частично (определяется Шик-реакцией).
Почки: дистрофии, гиалипоз, гибель канальцев.
Поджелудочная железа: панкреатиты, панкреонекрозы.
Желудок: атрофический, геморрагический, язвенный гастрит. Острые язвы желудка.
КЛИНИЧЕСКИЕ ФОРМЫ
Основным клиническим проявлением «классической» формы алкогольной кардиомиопатии является СН. В настоящее время принято различать доклиническую и клинически выраженную стадии сердечной недостаточности при алкогольной кардиомиопатии. Доклиническая стадия протекает латентно и диагностировать ее можно, исследуя гемодинамические показатели с помощью эхокардиографии.
Характерно снижение фракции выброса, повышение конечного диастолического давления в левом желудочке. У многих больных в доклинической стадии определяются признаки диастолической дисфункции левого желудочка. На этой стадии больные иногда жалуются на сердцебиения при физической нагрузке, общую слабость, быструю утомляемость. При объективном исследовании обнаруживается увеличение размеров сердца влево, выслушивается ритм галопа в области верхушки сердца.

Алкогольную кардиомиопатию и начальную степень СН следует предполагать уже в тех случаях, когда после 7-10-дневного воздержания от приема алкоголя у больного сохраняется тахикардия с частотой пульса свыше 90-100. У таких больных даже небольшая физическая нагрузка иногда вызывает появление заметной одышки.
Клинически выраженная стадия СН при алкогольной кардиомиопатии характеризуется выраженной общей слабостью, одышкой и тахикардией не только при физической нагрузке, но и в покое, протодиастолическим ритмом галопа, периферическими отеками, гепатомегалией, в тяжелых случаях – асцитом. Крайне тяжелая степень сердечной недостаточности проявляется сердечной астмой и отеком легких.
Характерной особенностью СН при алкогольной кардиомиопатии является положительная динамика клинических, эхокардиографических проявлений при прекращении злоупотребления алкоголем. Чем длительнее период абстиненции, тем более выраженное улучшение отмечается у больных. Даже при резко выраженной СН (IV ФК по NYHA, фракция выброса левого желудочка менее 30%) прекращение приема алкоголя приводит к значительному улучшению сократительной функции миокарда и положительному клиническому эффекту, но для этого требуется продолжительный срок абстиненции (около 6 месяцев). Напротив, возобновление приема алкоголя быстро усугубляет проявления сердечной недостаточности.
Для этой формы алкогольной кардиомиопатии характерны боли в области сердца и изменения электрокардиограммы, подобные ИБС. Кардиалгии появляются уже на ранней стадии алкогольной кардиомиопатии и по мере прогрессирования заболевания становятся все более выраженными. Боли в области сердца при алкогольной кардиомиопатии локализуются преимущественно в области верхушки сердца и носят постоянный характер.
Чаще всего боль ноющая, тянущая, иногда колющая, многие больные воспринимают ее как интенсивное постоянное жжение в области сердца. Кардиалгии при алкогольной кардиомиопатии не имеют приступообразного характера, как правило, не связаны с физической нагрузкой и не купируются нитроглицерином, появляются обычно на следующий день после алкогольного эксцесса или после нескольких дней выраженного злоупотребления алкоголем.

Боль в области сердца при алкогольной кардиомиопатии может продолжаться много часов и даже несколько суток. Рассказывая о боли в области сердца, больной обычно многословен, суетлив. После прекращения приема алкоголя, особенно после длительного периода воздержания кардиалгии, как правило, перестают беспокоить больного, а после возобновления приема спиртных напитков возобновляются и боли.
Кардиалгии, обусловленные алкогольной кардиомиопатией, необходимо дифференцировать со стенокардией – одной из клинических форм ишемической болезни сердца. Дифференциальная диагностика кардиалгии при алкогольной кардиомиопатии и стенокардии представлена в таблице. Проводя дифференциальную диагностику алкогольной кардиалгии и стенокардии, необходимо помнить о том, что хроническим алкоголизмом могут страдать и пациенты со стенокардией.
«Псевдоишемическая» форма алкогольной кардиомиопатии сопровождается изменениями электрокардиограммы, которые могут быть сходны с изменениями при ишемической болезни сердца. ЭКГ-проявления алкогольной кардиомиопатии описаны выше; как указывалось ранее, наиболее характерны изменения конечной части желудочкового комплекса в виде смещения интервала ST ниже изо-электрической линии, появления высокого, двухфазного, изоэлек-трического или отрицательного зубца Т.
Эти изменения ЭКГ обычно сочетаются с признаками гипертрофии миокарда левого желудочка. Указанные ЭКГ-проявления необходимо дифференцировать с ЭКГ-признаками ишемических изменений миокарда. Дифференциальная диагностика может быть осуществлена на основании следующих признаков: смещение интервала ST книзу от изолинии и изменение зубца Т сохраняются долго, иногда в течение нескольких дней или даже недель, особенно если больной продолжает принимать алкоголь, в то время как при ишемической болезни сердца указанные изменения наиболее выражены при ее обострении;
при «псевдоишемической» форме алкогольной кардиомиопатии значительно реже, чем при ИБС, наблюдается строго горизонтальное смещение интервала ST книзу от изолинии, обычно речь идет о косонисходящем или косовосходящем смещении интервала ST; отрицательный, симметричный зубец Т более характерен для ишемической болезни сердца, чем для «псевдоишемической» формы алкогольной кардиомиопатии;
высокий зубец Т в грудных отведениях чаще наблюдается при алкогольной кардиомиопатии, чем при ИБС, и обычно в первые сутки после алкогольного эксцесса, причем амплитуда зубца Т соответствует выраженности синусовой тахикардии; прекращение приема алкоголя способствует положительной динамике ЭКГ, а возобновление – очередному ухудшению ЭКГ.
Аритмическая форма
В клинической картине на первый план выступают различные аритмии. Почти у каждого четвертого больного хроническим алкоголизмом наблюдаются нарушения функции возбудимости (экстрасистолия, пароксизмальная тахикардия, пароксизмы мерцания и трепетания предсердий, постоянная форма мерцательной аритмии). Мерцательная аритмия имеется у 20% больных алкогольной кардиомиопатией, сочетается с СН различной степени выраженности.
Аритмическая форма алкогольной кардиомиопатии имеет особенности: нарушения сердечного ритма могут быть самым первым и нередко единственным проявлением алкогольной кардиомиопатии; пароксизмы мерцательной аритмии или пароксизмальной тахикардии часто возникают после алкогольного эксцесса (синдром «праздничного» или «воскресного» сердца), иногда уже в первые 6 ч после приема больших количеств алкоголя;
пароксизмальные нарушения сердечного ритма могут вести к развитию острой сердечной недостаточности и выраженному снижению артериального давления (иногда вплоть до коллапса); пароксизмы мерцания предсердий и тахикардии обычно сопровождаются ярко выраженной вегетативной симптоматикой (похолоданием конечностей, потливостью, ознобоподобным тремором, ощущением нехватки воздуха, иногда чувством «мертвенной слабости»);
существует прямая взаимосвязь дозы принятого алкоголя и тяжести аритмии: большие дозы принятого алкоголя и, следовательно, высокая концентрация его в крови вызывают более тяжелые нарушения сердечного ритма; в при продолжающемся злоупотреблении алкоголем пароксизмальная мерцательная аритмия переходит в постоянную форму; прекращение употребления алкоголя уменьшает выраженность аритмий и даже может привести к их исчезновению.
У 30-50% больных алкогольной кардиомиопатией имеется удлинение интервала QT, что предрасполагает к развитию тяжело протекающих желудочковых аритмий и даже внезапной сердечной смерти. Заканчивая описание аритмической формы алкогольной кардиомиопатии, следует подчеркнуть, что наличие постоянной формы мерцательной аритмии при отсутствии других причин для ее возникновения, особенно у молодых мужчин, заставляет предполагать алкогольную природу заболевания. Смешанная форма алкогольной кардиомиопатии сочетает различные проявления вышеуказанных форм.
РЕКОМЕНДАЦИИ
При выезде на место обнаружения трупа и подозрении на сердечную смерть, судебно-медицинский эксперт через следователя подробно выясняет у родственников умершего алкогольный анамнез:
- длительность периода и частоту употребления спиртных напитков;
- объем ежесуточного употребления алкоголя;
- наличие медицинских документов, свидетельствующих о длительном злоупотреблении спиртными напитками.
Полученные данные катамнеза вносятся в лист выезда дежурного эксперта в раздел «Обстоятельства дела», лист выезда заверяется подписью следователя прокуратуры, либо иным сотрудником правоохранительных органов, который осуществлял осмотр трупа на месте его обнаружения и является приложением к акту судебно-медицинского исследования трупа (заключению эксперта).
Прогноз и профилактика
Характерными особенностями алкогольной кардиомиопатии являются волнообразный характер ее течения. Ухудшение состояния больных и течения заболевания при продолжающемся употреблении алкоголя и алкогольных эксцессах и улучшение – при уменьшении или прекращении приема алкоголя. Стойкая стабилизация состояния больного и в ряде случаев полное исчезновение клинических проявлений СН и уменьшение кардиомегалии при длительном прекращении употребления алкоголя.

Положительный эффект абстиненции у больных с алкогольной кардиомиопатией и IV функциональным классом сердечной недостаточности проявляется приблизительно через 6 месяцев, иногда позже. Продолжающийся прием алкоголя резко ухудшает прогноз больных с алкогольной кардиомиопатией. Сердечная недостаточность прогрессирует, и больные погибают через 3-4 года, причем около 30-35% умирают от фибрилляции желудочков.
Однако многие больные алкогольной кардиомиопатией живут 5 – 10 лет после развития застойной сердечной недостаточности. При одинаковой степени тяжести застойной сердечной недостаточности 5-летняя выживаемость при дилатационной кардиомиопатии составляет 48%, а при алкогольной кардиомиопатии – 81%, следовательно, прогноз при ней лучше, чем при дилатационной кардиомиопатии.
информирование населения об основных принципах здорового образа жизни, ограничение рекламы алкогольных напитков и их распространения среди молодежи на законодательном уровне. Превентивные меры также предполагают доведение до общественности сведений о последствиях длительной алкогольной интоксикации, ее влиянии на сердце, другие органы и системы.
СПИСОК ЛИТЕРАТУРЫ:
- Калитиевский П.Ф. Макроскопическая дифференциальная диагностика патологических процессов. — М.: Медицина, 1987. — 400с.
- Капустин А.В., Панфиленко О.А., Серебрякова В.Г. Значение изменений миокарда для судебно-медицинской диагностики смерти от алкогольной кардиомиопатии. — Москва: «Новая медицинская технология», 2007. — 6 выпуск. — 16с.
- Международная классификация болезней 10 пересмотра, 1995 год, Т. 1, часть 1.
- Пиголкин Ю.И., Богомолова И.Н., Богомолов Д.В. и др. Судебно-медицинская диагностика отравлений спиртами. – М.: ООО «Медицинское информационное агентство», 2006.-576с.
- «Руководство по медицине. Диагностика и терапия». В 2-х томах, пер. с англ. под ред. Р. Беркоу, Э. Флетчер, М.: Мир, 1997. Т 1., С. 606 – 607.
